Лазерная терапия
Лазерная терапия
Лазерные методы лечения занимают одно из ведущих мест в списке самых перспективных направлений современной медицины. При наружном применении лечение лазером происходит путемвоздействия излучающего терминала на определенные зоны и точки тела. Свет проникает сквозь ткани на большую глубину и стимулирует обмен веществ в пораженных тканях, активизирует заживление и регенерацию, происходит общая стимуляция организма в целом. При внутривенной лазеротерапии, через тонкий световой проводник, который вводится в вену, лазерный луч воздействует на кровь. Внутрисосудистое действие низкоинтенсивнымизлучением позволяет воздействовать на всю массу крови. Это приводит к стимуляции кроветворения, усилению иммунитета, повышению транспортной функции крови, а так же способствует усилению метаболизма. Такое лечение совершенно безболезненно и комфортно.Существует четкая схема сочетания лазеротерапии с медикаментозной терапией, в соответствии с которой, достигается наилучший лечебный эффект.
Лазерная терапия эффективна и показана в следующих случаях:
— При заболеваниях сердечно — сосудистой системы (ИБС,стенокардия, вегетососудистая дистония, артериальная гипертензия).
— При заболеваниях периферических сосудов (облитерирующие поражения сосудов конечностей, флебит, тромбофлебит,варикозное расширение вен).
— При заболеваниях органов дыхания (пневмония, плеврит, бронхит, бронхиальная астма, туберкулез легких).
— При заболеваниях органов желудочно – кишечного тракта(гастрит, язвенная болезнь желудка и двенадцатиперстной кишки, панкреатит, холецистит, колит).
— При заболеваниях органов мочеполовой системы: почек (острые и хронические пиелонефриты, мочекаменная болезнь), цистит, простатит, уретрит, ослабление половой функции.
— При гинекологических заболеваниях (послеродовой эндометрит,неспецифические сальпингиты, бартолинит).

— При ЛОР заболеваниях (отит, гайморит, фронтит, ринит,ангина, тонзиллит, ларингит, трахеит).
— При заболеваниях опорно-двигательного аппарата (артриты, артрозы, остеохондроз, миозит, ушибы мягких тканей,периоститы).
— При вялогранулирующих ранах, перитонитах, фурункулах, карбункулах, ей,послеоперационных и посттравматических рубцах, ожогах.
— При заболеваниях кожи (дерматит, нейродермит, герпес, эрозии, язвы слизистых оболочек).
В среднем курс лечения рассчитан на 10 сеансов. В некоторых случаях для закрепления достигнутого эффекта процедура повторяется через полгода.
Флебология
Всем знакомы внешние проявления варикозной болезни вен нижних конечностей — в просторечии варикоза, — набухшие синие узловатые сосуды на ногах. Варикозное расширение вен причиняет значительные неудобства, болезненность, и в конце концов – это просто неэстетично! Какие же есть способы избавиться от этой напасти? На данном этапе развития медицины их всего три: хирургический (удаление вен путем операционного вмешательства), лазерная коагуляция и флебосклерозирующая терапия.
ФЛЕБОСКЛЕРОЗИРУЮЩАЯ ТЕРАПИЯ
Самый распространенный способ лечения варикоза во всем мире. Быстрое достижение хорошего эстетического результата, безболезненность, возможность амбулаторного применения, быстрая реабилитация делают данный вид лечения привлекательным как для врачей, так и для пациентов.
При внутривенном введении препаратов, так называемых детергентов, на 8-10 день наступает облитерация варикозной вены, при этом сразу после процедуры необходима немедленная эластическая компрессия – специальные сдавливающие повязки, способствующие «слипанию» варикозной вены и предназначенные для круглосуточного ношения в течение 10-14 дней. Выбор концентрации флебосклерозирующего препарата определяется диаметром варикозной вены. Внутрисосудистое введение препаратов практически безболезненное, а сам способ лечения является безопасным, эффективным и радикальным.

ЛАЗЕРНАЯ КОАГУЛЯЦИЯ
Применяется при лечении ретикулярного варикоза (сеть мелких сосудиков на ногах), когда технически невозможно сделать укол в вену диаметром 0,1 -1 мм. При воздействии лазера часть расширенных сосудов исчезает непосредственно в процессе лечения уже во время первого сеанса, но для удаления большинства сосудов может потребоваться до 3-4 сеансов с 4- недельными интервалами.
Лазерная очистка крови и сосудов
Предлагаем Вам очень действенную и эффективную методику – ВНУТРИСОСУДИСТОЕ ЛАЗЕРНОЕ ОБЛУЧЕНИЕ КРОВИ (ВЛОК).Данный метод основан на введении ввену через иглу световода, через который протекающая кровь облучается лазерным лучом. При этом происходят активация дыхательных ферментов, увеличение насыщения гемоглобина кислородом, стимуляция выработки форменных элементов крови, улучшение ее микроциркуляции и снижение вязкости, усиление бактерицидных свойств крови. Как общее следствие – детоксикация организма, возрастание его устойчивости к инфекциям.
При этом происходят активация дыхательных ферментов, увеличение насыщения гемоглобина кислородом, стимуляция выработки форменных элементов крови, улучшение ее микроциркуляции и снижение вязкости, усиление бактерицидных свойств крови. Как общее следствие – детоксикация организма, возрастание его устойчивости к инфекциям.
— Хронические заболевания печени и почек
— Хронические бронхиты, пневмонии, бронхиальная астма
— Ишемическая болезнь сердца, постинфарктные состояния
— Заболевания кожи ( псориаз, нейродермит, фурункулез)
— Лекарственная и другие виды аллергий
— Хронические, в т.ч. вирусные, инфекции
Клинически доказана высокая эффективность ВЛОК при следующих заболеваниях:
— Тромбооблитерирующие заболевания артерий конечностей
— Острые и хронические тромбофлебиты, флеботромбозы
— Язвенная болезнь желудка и 12- перстной кишки
— Сахарный диабет
— Хронический панкреатит
— Ревматоидный артрит
— Бесплодие, аднексит
Лечение с помощью ВЛОК может проводиться в сочетании с лекарственной терапией, причем под влиянием лазеротерапии повышается чувствительность к медикаментам, что дает возможность снижения дозировки лекарств и соответственно, уменьшения их побочного воздействия.

Длительность клинического эффекта.
После первого курса ВЛОК результат лечения сохраняется 4 и более месяцев. После повторного курса лазеротерапии ремиссия увеличивается до 6-8 месяцев.
Аппаратное вытяжение позвоночника
Осевое вытяжение и вибрационно-механическое воздействие на мышечно-связочный аппарат позвоночника и суставов , проводимое на аппарате для дозированного вытяжения «ОРМЕД- 3 М» в сочетании с лазерной терапией дает замечательный эффектпри лечении остеохондроза шейного, плечевого и поясничного отделов позвоночника, радикулита, ишиаса, люмбаго, плече- лопаточного периартрита, межпозвонковых грыж, межреберной невралгии.
Лазерная терапия: плюсы и минусы, показания
Особенности лазерной терапии
Для низкоинтенсивной лазерной терапии применяется излучение оптического диапазона. На участок тела пациента направляют пучок света. Он поглощается тканями, преобразуясь в тепловую энергию. В результате происходят фотохимические и фотофизические процессы. Под влиянием лазерных лучей:
Под влиянием лазерных лучей:
- Увеличивается количество эритроцитов – красных кровяных телец, транспортирующих кислород из легких ко всем органам и тканям. Благодаря этому усиливается кислородный обмен в организме.
- Происходит более активное деление клеток костного мозга.
- Улучшается работа противосвертывающей системы крови.
- Снижается скорость оседания эритроцитов (СОЭ) – этот показатель в анализах крови указывает на наличие в организме воспалительного процесса.
В результате процедуры:
- Стимулируется кровообращение.
- Ускоряются обменные и регенеративные процессы, за счет чего быстрее заживают эрозии, раны и прочие травмы.
- Активизируется клеточный метаболизм.
- Предотвращается разрастание соединительных тканей.
- Лазерный луч устраняет с кожного покрова и слизистых оболочек патогенную микрофлору, что способствует уменьшению воспалений.

Снижаются болевые ощущения, в некоторых случаях они исчезают полностью.
Справка! Так как лазерные лучи проникают не очень глубоко, эффект ярко выражен, прежде всего, на участках воздействия.
Для терапевтического воздействия могут применяться разные виды лазеров. Они отличаются друг от друга, прежде всего, по режиму работы:
- Непрерывные.
- Импульсные.
По активному веществу лазеры бывают:
- Жидкостные.
- Газовые.
- Полупроводниковые.
- Твердотельные.
По длине волны лазерное излучение, применяемое в терапевтических аппаратах, делится на:
- Инфракрасное.
- Красное.
- Видимое.
- Ультразвуковое.
- Перестраиваемое.
Разновидность лазерного аппарата выбирается врачом, исходя из потребностей и особенностей организма пациента.
Излучение, используемое в ходе терапевтического сеанса, может быть:
- Монолазерным – применяется один фактор.
- Магнито-лазерным – сочетает в себе свойства магнитного поля и нескольких разновидностей лазерных лучей. Такое воздействие эффективнее.
Облучению может подвергаться:
- Очаг поражения.
- Кожная проекция органа, в котором развилась патология.
- Акупунктурные точки.
- Рефлексогенные зоны.
Плюсы лазерной терапии
К преимуществам лазеротерапии относятся:
- Сочетаемость с другими методами лечения: она позволяет сократить количество и дозировки применяемых медикаментозных препаратов и сроки лечения.
- Отсутствие побочных действий.
- Безболезненность.
- Возможность применения в профилактических целях.
Показания к лазерной терапии
Лазерная терапия, прежде всего, применяется для лечения хронических воспалений:
- вен;
- мышц;
- суставов;
- сухожилий.

Также метод используется в следующих направлениях медицины:
- Хирургии: при тромбофлебите, проктите, трофических язвах, анальных трещинах, простатите, геморрое, ожогах, обморожениях, артритах, пяточной шпоре, варикозной болезни.
- Травматологии: при переломах и ушибах.
- Отоларингологии: при отитах, тонзиллите, рините.
- Кардиологии: при ишемической болезни сердца, миокардитах.
- Гинекологии и акушерства: при аднексите, эндометриозе, эрозии шейки матки, мастите, отеках сосков, дисфункциональных маточных кровотечениях.
- Патологий ЖКТ: при язвенной болезни, гастрите (лазерным воздействием снимают воспаление), холецистите, колите.
- Стоматологии: при стоматите, пародонтозе, пульпите, альвеолите, стоматите, гингивите, травмах слизистой оболочки ротовой полости.
- Неврологиии: при невралгиях, защемлениях, радикулите, остеохондрозе, нейропатии лицевого нерва, травмах периферических нервов, мигренях, рассеянном склерозе, церебральном параличе.

- Пульмонологии: при пневмонии, туберкулезе, бронхите и бронхиальной астме.
- Эндокринологии: при сахарном диабете, патологиях щитовидной железы.
- Дерматологии и косметологии: при акне, экземах, герпесе, дерматозах, келоидных рубцах, фурункулезе, дерматитах, алопеции (облысении).
- Урологии: при пиелонефрите, цистите.
Помимо этого, лазерная терапия часто назначается профессиональным спортсменам. Она позволяет быстрее восстанавливаться после значительных физических нагрузок и травм. Также используется для профилактики, так как повышает иммунитет и выносливость.
Справка! Лазерная терапия обычно входит в комплексное лечение, дополняя другие методы. Как самостоятельный способ устранения нарушений применяется редко.
Противопоказания
Противопоказания к лазерной терапии:
- Общее тяжелое состояние организма пациента.

- Наличие гнойных воспалений.
- Болезни крови.
- Психические заболевания.
- Болезни крови.
- Тиреотоксикоз.
- Судороги.
- Активная фаза туберкулеза.
- Лихорадочные состояния.
- Раковые опухоли.
Проведение процедуры
Во время процедуры пациент лежит или сидит. Участок тела, который будет подвергаться воздействию лазерных лучей, обнажают. За один раз обрабатывают не более 80 см². Затем переходят на другой участок. Общее время процедуры – до 30 минут.
Лазерная терапия назначается пациенту лечащим врачом или физиотерапевтом. Одной процедуры мало, необходим курс. Количество сеансов зависит от разновидности и сложности течения заболевания и состояния организма пациента. Курс может состоять из 3—15 процедур, проводимых ежедневно. При необходимости через несколько месяцев его можно повторить.
Лазерная терапия в Екатеринбурге — СМТ Клиника
Лазерная терапия – это метод безоперационного, воздействия на органы и ткани человеческого организм низкоэнергетическим лазерным излучением через оптический волновод.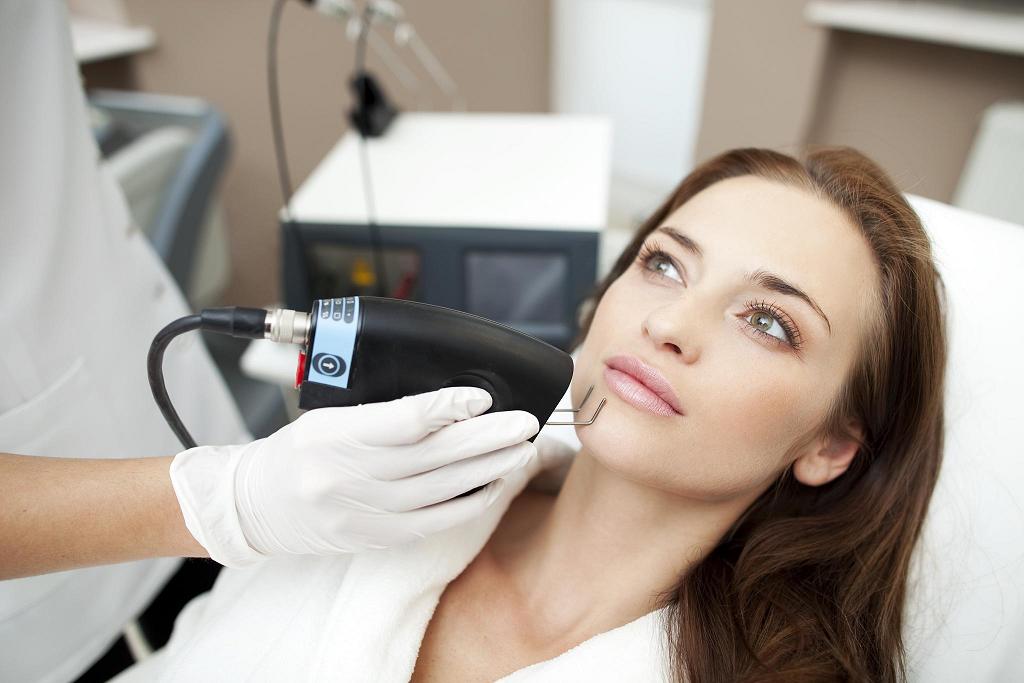
Лазерная терапия обладает тремя выраженными клиническими эффектами.
- обезболивающий
- противовоспалительный, противоотечный
- иммуномодулирующий, повышающий иммунитет
В качестве поддерживающего лечения, улучшающего общее состояние организма, может быть назначена при очень широком круге заболеваний врачом любой специальности. Метод имеет множество применений при:
- заболеваниях крови
- сосудистых патологиях
- заболеваний позвоночника
- патологии суставов
- острых и хронических заболеваний ЛОР-органов
- хронических бронхитов и бронхиальной астмы
- заболеваний почек
- заболеваний репродуктивной системы
- заболеваний сердца и сосудов
- аденомы простаты
- головной боли
- пиелонефрита
- атеросклероза
- язвенной болезни
- аллергии
- кожных заболеваний, в том числе псориаза и экземы
- в косметологии (устранение рубцов, шрамов, очагов пигментации, повышение тонуса кожи и лечение целлюлита)
Применение лазерной терапии:
- наружное (на кожу, и через кожу – на расположенные под ней органы)
- полостное (воздействие на слизистую носа, рта, влагалища, прямой кишки)
- внутривенное (воздействие на периферическую кровь через специальную иглу)
Терапия лазером низкой интенсивности назначается детям с рождения.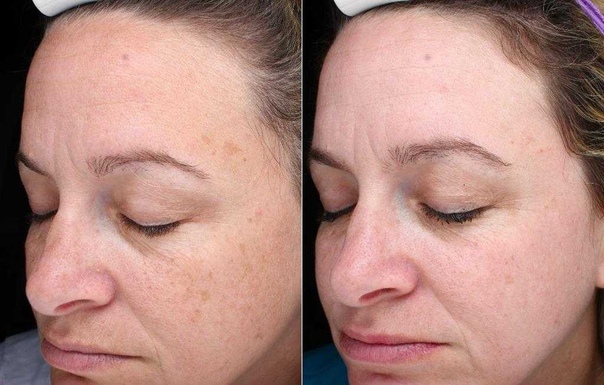
Противопоказания для лазерной терапии:
- злокачественные опухоли
- почечная, сердечная и печеночная недостаточность в тяжелой стадии
- беременность
- туберкулез
- болезни крови
- татуировки
- повышенная чувствительность к свету (фотодерматоз)
В СМТ-Клинике для проведения лазерной терапии используются современные российские аппараты Martix. Их отличает ввысоке удобство использования: благодаря гибким счетоводам лазерное излучение может быть подведено к любой зоне, требующей лечения.
Настройки аппаратов позволяют воздействовать на различные области, строго дозируя время и интенсивность процедуры. С аппаратами работают высококлассные специалисты с большим опытом эксплуатации аппаратов подобного типа.
Использование магнитного поля и лазерного излучения в комплексе позволяет усилить их действие, поэтому в некоторых случаях пациенту назначается магнитно-лазерная терапия.
Лазеротерапия показания и противопоказания | Семейная клиника А-Медия
Медицина не стоит на месте, а вместе с остальным человечеством старается максимально полно использовать последние научные достижения. К таким новинкам можно отнести и использование лазера в медицине в лечебных целях. Такое лечение называется «лазерная терапия» и получило широкое распространение в самых разных областях.
Список заболеваний, где применение лазеров будет очень полезно, чрезвычайно широк, но основными направлениями, в которых используются лечебные свойства лазера, являются оториноларингология (болезни лор-органов), дерматология и урология. Именно в этих областях наиболее ярко проявляются свойства лазерного луча, который усиливает кровообращение и отток лимфы, восстанавливает разрушенные и поврежденные клетки ткани, снимает боль и отечность, выполняет антимикробную, антивирусную и противоаллергенную функции. Давайте подробнее остановимся на использовании лазерной терапии в этих трех разделах медицины.
Лазерная терапия при лор-заболеваниях
Лазерная терапия в оториноларингологии может применяться в качестве:
- основного метода лечения
- одного из комплекса методов лечения
- профилактики.
Лазер, с учетом своего противовоспалительно и антисептического эффекта, в наше время является уникальным средством при лечении заболеваний лор-органов. Он значительно сокращает сроки выздоровления, снижает вероятность обострений хронических заболеваний, уменьшает количество осложнений, вызываемых болезнями уха-горла-носа, повышает качество жизни. При использовании лазерной терапии можно добиться следующих результатов:
- кардинально уменьшить болевые ощущения, восстановить пропавший и снизившийся слух или обоняние
- убрать общее воспаление тканей и отдельные его очаги
- восстановить функцию обмена веществ в больных тканях.
Максимальный эффект от использования лазерной терапии достигается при лечении таких заболеваниях:
- заболевания носа (гайморит и аллергический ринит)
- хронический аденоидит
- фарингит
- ларингит
- хронический и острый тонзиллит
- хронический и острый отит
- заболевания острого уха.

Под воздействием лазера не происходит нагревания тканей, поэтому эту процедуру, в отличие от остальных физиотерапевтических процедур, можно проводить на любом этапе течения болезни, включая периоды обострения. Лазер, при использовании в качестве одного из компонентов комплексного лечения, за счет своего действия позволяет существенно повысить эффективность применения других противовоспалительных, обезболивающих, иммуностимулирующих средств.
Так как аллергия стала широко распространенным явлением, а лазерная терапия дает замечательные результаты в борьбе с некоторыми проявлениями аллергических реакций, эта процедура в нашей клинике в Санкт-Петербурге является одной из самых популярных.
Добиться максимальных результатов при лечении заболеваний лор-органов с использованием лазерной терапии можно при условии проведения полноценного курса лечения, состоящего из 10-15 процедур.
Использование лазера в дерматологии
Лазерная терапия в дерматологии используется достаточно давно и хорошо зарекомендовала себя при лечении различных заболеваний кожи и подкожной клетчатки. Самыми распространенными из них являются:
Самыми распространенными из них являются:
- дерматит
- дерматоз
- нейродермиты
- экзема
- угревая сыпь
- кожный зуд.
При гнойных высыпаниях на коже под действием лазерного пучка происходит воздействие на сальные железы, которые зачастую являются очагами воспаления. Сальные железы уменьшаются в размерах и одновременно очищаются от гнойного содержимого. Лазеротерапия стимулирует обменные процессы в клетках кожи, подвергшихся облучению. Дополнительный эффект достигается за счет повышенной выработки в коже соединительных волокон, повышающих целостность кожи. Увеличение отшелушивания ороговевших мертвых частичек кожи улучшает результат процедуры.
Процедура лазерной терапии при дерматологических заболеваниях обычно проводится 1 раз в неделю. Правильно подобранное лечение с использованием лазерной терапии позволяет увидеть положительные изменения в состоянии кожи уже после 2-3 сеансов, но полный курс лечения определит ваш лечащий врач. Даже после окончания курса лечения вы будете ощущать положительный эффект, так как этот метод обладает продолжительным действием.
Лазерная терапия в урологии
Благодаря своим свойствам лазерная терапия занимает заслуженное место при лечении различных урологических заболеваний. Использование лазера позволяет добиться существенного улучшения состояния больного, при этом полностью исключаются побочные негативные эффекты и аллергические реакции. Лазеротерапия оказывает противовоспалительное, восстанавливающее, обезболивающее действие на органы, которые подвергаются облучению. Наиболее часто лазерная терапия в урологии используется при:
Чаще всего данная процедура применяется совместно с общеукрепляющей и антибактериальной терапией.
Залогом успешного лечения с применением лазерной терапии в нашей клинике в Санкт-Петербурге является высококвалифицированный персонал и самое современное медицинское оборудование.
Лазерная терапия
Облитерация вен происходит за счет теплового воздействия
Лазерное излучение, воздействующее на внутреннюю поверхность вены, используется для облитерации пораженной варикозной болезнью вены. Вена отмирает, после чего разрушается организмом.
Вена отмирает, после чего разрушается организмом.
Кому подойдет лазерная терапия?
В принципе, практически всех пациентов, страдающих варикознй болезнью, можно лечить при помощи лазерной терапии. Как и при стриппинге вен, при помощи лазерной терапии можно воздействовать только на поверхностные вены, если глубокая венозная система не поражена. Это проверяется перед началом лечения, например, при помощи ультразвукового исследования (допплерографии). Поскольку при лазерной терапии не проводятся разрезы кожи и, следовательно, не образуются рубцы, эта процедура оптимальна для пациентов, которые придают большое значение косметическим результатам.
Как лечить варикозное расширение вен лазерной терапией
В пораженную подкожную вену вводится игла — как при заборе крови — выше колена или на уровне лодыжек. Под ультразвуковым контролем врач продвигает лазерный световод по вене к началу пораженного участка. Лазерное излучение из кончика волокна нагревает (коагулирует) кровь и стенки вены. За счет этого происходит облитерация. Медленно извлекая световод врач обрабатывает весь пораженный участок вены.
Под ультразвуковым контролем врач продвигает лазерный световод по вене к началу пораженного участка. Лазерное излучение из кончика волокна нагревает (коагулирует) кровь и стенки вены. За счет этого происходит облитерация. Медленно извлекая световод врач обрабатывает весь пораженный участок вены.
Лазерная терапия проводится под местной анестезией. Для этого врач вводит специальный анестетик в мягкие ткани вокруг пораженной вены. Благодаря этому, во время лазерной терапии
- пациент не чувствует боли, возможно ощущение тепла,
- вена сдавливается, что позволяет лазерному излучению эффективнее достигать стенок вены,
- окружающие ткани защищены от перегрева лазерным излучением,
- предотвращается воспаление окружающих вену тканей.
После лазерной терапии
После лечения, которое, как правило, проводится амбулаторно, пациент должен примерно на протяжении четырех недель использовать компрессионный трикотаж. При последующих осмотрах врач проверяет результаты лечения. Возможные побочные эффекты, которые обычно вскоре исчезают, или могут быть предотвращены с помощью компрессионного трикотажа:
При последующих осмотрах врач проверяет результаты лечения. Возможные побочные эффекты, которые обычно вскоре исчезают, или могут быть предотвращены с помощью компрессионного трикотажа:
- Кровоподтеки
- Отеки
- Ожоги
- Повреждения нервов, сосудов и близлежащих органов
- Нарушения чувствительности
- Скопление лимфатической жидкости
Реже встречающиеся осложнения:
- Сильная боль
- Нарушение заживления ран
- Непереносимость анестетика
- Инфекции
- Тромбозы
Венозная недостаточность не может быть вылечена только хирургическим вмешательством, поэтому, после успешной операции на венах, пациенты должны ежедневно использовать компрессионнуый трикотаж для предотвращения возникновение новых варикозных вен.
Compression stockings from medi
По ссылке Вы можете найти дополнительную информацию о компрессионном трикотаже medi.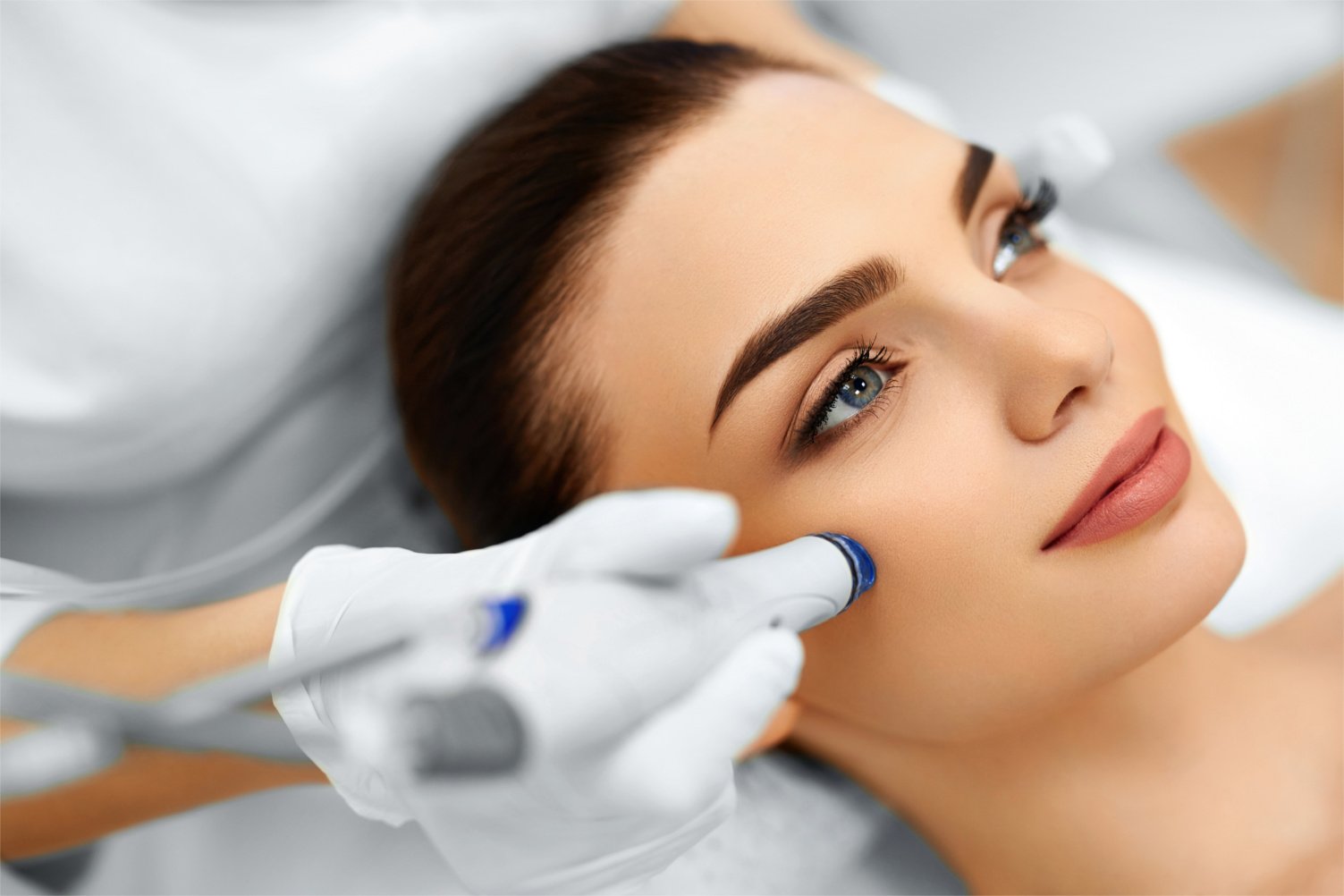
Тело человека
Как работают вены?
Вены
Что нужно знать о лазерных процедурах для лица
Сегодня лазеры решают широкий круг эстетических проблем, и этот сегмент в косметологии развивается наиболее стремительно. Мы узнали у экспертов ответы на самые распространенные вопросы об этом методе.
Мы узнали у экспертов ответы на самые распространенные вопросы об этом методе.
Лазер действует сконцентрированным пучком света, который, в зависимости от своей длины и интенсивности, максимально точно оказывает то или иное терапевтическое или омолаживающее воздействие, не затрагивая мышцы, кости, лимфоузлы и прочие жизненно важные системы и органы. «Лазер сегодня — это самая точная и контролируемая технология в сфере косметологии, гинекологии, микрохирургии. Точность — до нанометра (один нанометр почти в девять раз тоньше человеческого волоса). Лазерный луч стерилен, обладает бактерицидным действием, мгновенно спаивает сосуды. Но выбирайте всегда оборудование от мировых лидеров, чьи технологии прошли независимые клинические исследования и имеют сотни профессиональных наград и патентов. Например, Alma Lasers», — объясняет Алексей Великий, генеральный директор «Национальной компании красоты», официальный дистрибьютер Alma Lasers и создатель проекта «Главный по красоте».
Например, Alma Lasers», — объясняет Алексей Великий, генеральный директор «Национальной компании красоты», официальный дистрибьютер Alma Lasers и создатель проекта «Главный по красоте».
В косметологии сегодня используется много разных лазеров. Они различаются по длине световой волны, мощности, глубине проникновения в ткани, частоте импульсов. «В основном лазеры делят на абляционные (когда кожа шелушится очень сильно, как после пилинга) и неабляционные (когда шелушение локальное). Абляционный лазер (эрбиевый YAG лазер и углекислотный СО2 лазер) последовательно разрушает поверхностный слой кожи, решая проблемы постакне, морщин, шрамов, пигментации. Воздействие неабляционного лазера направлено на глубокие слои тканей, он практически не затрагивает поверхность кожи. Абляционные лазеры очень эффективны, однако восстановление после процедуры занимает от полутора до двух месяцев, а после неабляционных — всего нескольких дней», — говорит Мария Мерекина, врач-дерматокосметолог «Клиники современной косметологии Юлии Щербатовой».
Абляционные лазеры очень эффективны, однако восстановление после процедуры занимает от полутора до двух месяцев, а после неабляционных — всего нескольких дней», — говорит Мария Мерекина, врач-дерматокосметолог «Клиники современной косметологии Юлии Щербатовой».
Лазер косметологи сегодня используются для пилинга, омоложения, шлифовки, биоревитализации, перфорации, пигментации и многих других процедур. «Например, лазерная биоревитализация проводится холодным лазером (например, для удаления сосудов используется горячий неодимовый лазер) с незначительным нагревом тканей, поэтому побочные эффекты в виде отеков и покраснений исключены. Сочетание лазера и геля с гиалуроновой кислотой способствует улучшению кровоснабжения кожи, выработке натурального увлажняющего фактора. Рекомендуемое количество процедур — 3–10 с интервалом в одну-две недели. Лазерная перфорация обычно применяется для стимуляции обновления эпидермиса. Лазерный луч разбивается на множество микролучей, создающих „каналы“ в коже и запускающих синтез собственного коллагена и эластина. Эта процедура может быть болезненной, после возникают отек и шелушение, которые проходят в течение нескольких дней. Молодым пациентам достаточно одной процедуры лазерной перфорации в год, людям более старшего возраста может понадобиться до четырех процедур с интервалом две недели», — рассказывает Мария Мерекина.
Эта процедура может быть болезненной, после возникают отек и шелушение, которые проходят в течение нескольких дней. Молодым пациентам достаточно одной процедуры лазерной перфорации в год, людям более старшего возраста может понадобиться до четырех процедур с интервалом две недели», — рассказывает Мария Мерекина.
Удаление сосудов на лице происходит с помощью неодимового лазера: данный вид лазера распознает только пигмент гемоглобина. «Если повреждения глубокие (иногда розацеа и купероз представляют собой целый айсберг, а на поверхности кожи видна не вся патология), то процедуру нужно повторять. Сосуды удалять необходимо, так как с возрастом розовые щечки превращаются в синюшные пятна. В том числе сосудистые патологии — это причина отечности и преждевременного старения кожи, так как поврежденные капилляры представляют собой забитые каналы, по которым не проходят питательные вещества и кислород, — говорит Наталья Раевская, врач-косметолог клиники Gen87, тренер Alma Lasers в РФ. — Между лазерными шлифовкой и пилингом разница в степени интенсивности воздействия на кожу. Лазерную шлифовку рекомендуют для устранения рубцов, дряблой возрастной кожи, лифтинга век. Лазерный пилинг нацелен на профилактику старения, сужение пор и выравнивание рельефа, это процедура для более молодого поколения. Как приятный побочный эффект — удаление пигментации».
Лазерную шлифовку рекомендуют для устранения рубцов, дряблой возрастной кожи, лифтинга век. Лазерный пилинг нацелен на профилактику старения, сужение пор и выравнивание рельефа, это процедура для более молодого поколения. Как приятный побочный эффект — удаление пигментации».
Если еще несколько лет назад реабилитация после шлифовок занимала 14–30 дней, то современные аппараты снижают восстановительный период до четырех-семи дней. «Восстановительный период после лазерной шлифовки на эрбиевом лазере Dermablate занимает не более пяти‒семи дней, а на лазере Fraxel Dual — не более трех дней. Более длительный период восстановления потребуется после шлифовки СО2-лазером, но именно он обеспечивает максимальный эффект омоложения», — дополняет Екатерина Лучина, кандидат медицинских наук, врач-косметолог, дерматовенеролог клиники немецких медицинских технологий GMTClinic.
Лазерное воздействие не может не ощущаться.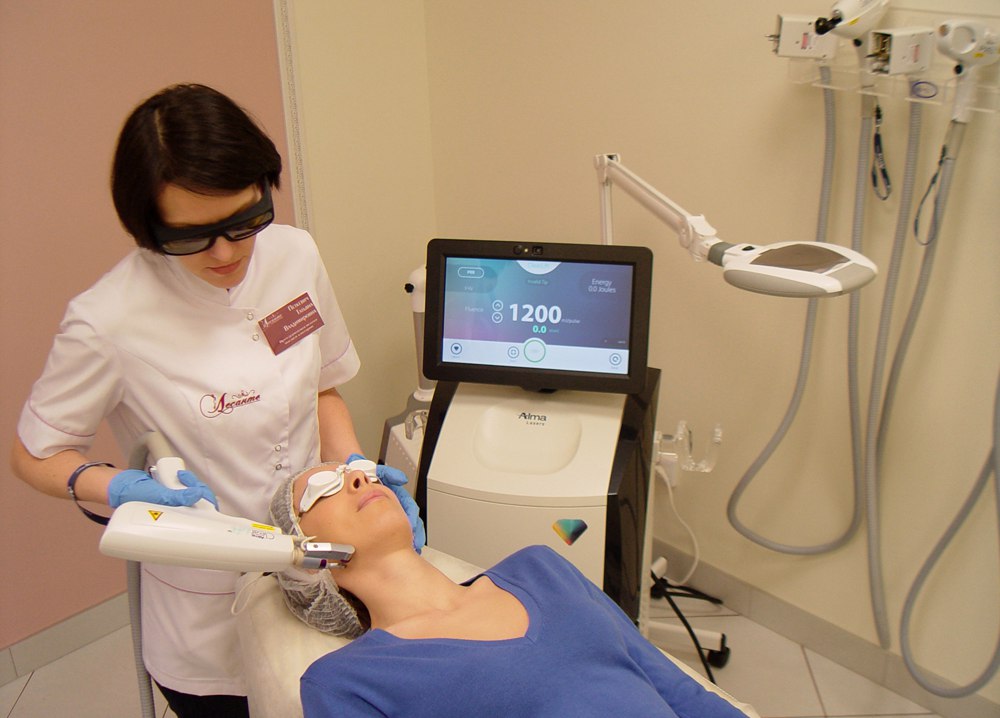 Во время процедуры чувствуются тепло и покалывание — это нормально. «Чаще всего используют предварительную медикаментозную подготовку — премедикацию. Она снимает тревогу и оказывает седативный эффект. Также во время шлифовок используют анестезирующий крем», — говорит Екатерина Лучина.
Во время процедуры чувствуются тепло и покалывание — это нормально. «Чаще всего используют предварительную медикаментозную подготовку — премедикацию. Она снимает тревогу и оказывает седативный эффект. Также во время шлифовок используют анестезирующий крем», — говорит Екатерина Лучина.
«Для удаления пигментации, сосудов и лазерного пилинга не используют обезволивание, так как сама насадка оснащена охлаждающим элементом (сапфировое стекло сначала охлаждает кожу, потом идет подача импульса, а также воздушный обдув), — добавляет Наталья Раевская.
Один из самых вредных мифов, что лазерные процедуры можно проводить только в холодное время года. Лазерные шлифовки и прочие виды светового терапевтического воздействия применяют во всем мире и при любом фототипе кожи. «СО2 шлифовки и эрбиевые шлифовки повреждают поверхностный защитный слой кожи, появляются корочки. Если пациент строго не соблюдал рекомендации врача о подготовке кожи к лазерной шлифовке (инъекции, пилинги, применение специальных сывороток), а также нарушал постлазерный режим (SPF 35+ несколько раз в день, постлазерная косметика, курс инъекций, сдирал корочки и прочее), то есть риск развития посттравматичной пигментации», — предупреждает врач-косметолог клиники Gen87 и тренер Alma Lasers в РФ.
«СО2 шлифовки и эрбиевые шлифовки повреждают поверхностный защитный слой кожи, появляются корочки. Если пациент строго не соблюдал рекомендации врача о подготовке кожи к лазерной шлифовке (инъекции, пилинги, применение специальных сывороток), а также нарушал постлазерный режим (SPF 35+ несколько раз в день, постлазерная косметика, курс инъекций, сдирал корочки и прочее), то есть риск развития посттравматичной пигментации», — предупреждает врач-косметолог клиники Gen87 и тренер Alma Lasers в РФ.
Лазерные процедуры в нашей стране по закону можно проводить совершеннолетним, то есть с 18 лет. Если до 18 лет, то с письменного разрешения родителей и в их присутствии. Все процедуры делаются строго по показаниям. «Для молодой кожи рекомендуются лазерные пилинги, лечение акне, удаление капилляров, удаление бородавок, папиллом, родинок. Для возрастной кожи требуются более сильные параметры — шлифовки», — говорит Наталья Раевская.
цены на лазерное лечение суставов в Санкт-Петербурге
Цены
| Физиотерапия | Цена/ед. | Цена с учетом акций/ед. |
| Лазеротерапия (сеанс) 25 мин | 1000 | 700 |
Одной из самых эффективных процедур для лечения многих заболеваний является лазерная терапия – физиотерапевтический метод, суть которого заключается в воздействии лазерного излучения на пораженные участки. Эту процедуру назначают при различных патологиях. В области неврологии и ортопедии она используется для лечения заболеваний суставов, шейного и других отделов позвоночника, нервной системы. Лазерная терапия отлично зарекомендовала себя в качестве эффективного средства в борьбе с остеохондрозом, патологиями межпозвоночных дисков, а также как метод, дающий быстрые результаты при восстановлении после травм. Пройти лазеротерапию в Санкт-Петербурге (СПб.) вы можете в квалифицированной клинике ортопедии и неврологии «Движение».
Методика лазеротерапии
Перед проведением процедуры специалисты клиники «Движение» подробно объясняют этапы проведения терапии, работу аппарата и рассказывают об ожидаемых результатах от процедуры.
При лечении опорно-двигательного аппарата применяются высокоинтенсивные частоты. В этом случае действие лазера распространяется на клеточном, тканевом и системном уровнях. Импульсы способны глубоко проникать в мягкие ткани, стимулируя их. Так, при лазерном лечении суставов, лазеротерапии шейного отдела и других частей позвоночника световой поток направлен на участки живой ткани. Поглощая свет, ферменты активизируют биохимические процессы в середине проблемного участка. На клеточном уровне происходят активное восстановление и обновление, запускаются естественные механизмы регенерации.
В неврологии используется низкоинтенсивная терапия. Лазерное излучение проникает в ткани на глубину до трех сантиметров. Это позволяет воздействовать на крупные сосуды, вегетативные узлы, нервные сплетения и стволы, лимфоузлы и лимфатические протоки, мышцы, связки и надкостницы. За счет лазеротерапии улучшается циркуляция крови и лимфы, активируются тканевые лейкоциты и лимфоциты, отвечающие за местный иммунитет.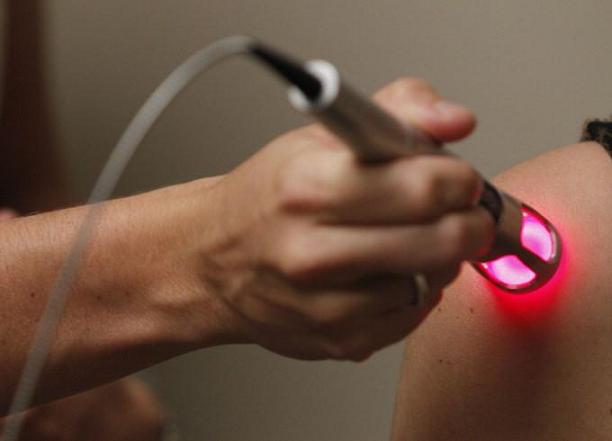 У пациентов улучшается нервная проводимость, повышается мышечный тонус, восстанавливается чувствительность, снимаются спазмы.
У пациентов улучшается нервная проводимость, повышается мышечный тонус, восстанавливается чувствительность, снимаются спазмы.
Показания к проведению лазерной терапии
- Нарушения кровообращения.
- Невралгии, невропатии.
- Мигрень, головная боль напряжения.
- Параличи и парезы.
- Плекситы.
- Артрит.
- Артроз.
- Полиартрит.
- Полиартроз.
- Ревматоидный полиартрит.
- Остеохондроз.
- Радикулит.
- Трохантерит;
- Плечелопаточный и другие периартриты.
- Туннельные синдромы.
- Грыжа диска.
- Протрузия диска.
- Листез.
- Спондилолистез.
- Спондилоартроз.
- Спондилез.
- Ишиас.
- Люмбаго.
- Ишиолюмбалгия.
- Радикулопатия.
- Дорсопатия.
- Миозит.
- Мышечно-тонический синдром.
- Бурсит.
- Синовит.
- Капсулит.
- Эпикондилит.
- Лигаментит.
- Тендовагинит.
- Тендинит.

- Фасциит, в том числе плантарный (пяточная шпора).
- Артропатия.
- Последствия компрессионного перелома позвоночника, переломов костей и суставов.
- Посттравматические нарушения в суставах, в том числе импрессионные переломы и импрессия хрящевой части сустава, частичные разрывы связок сустава, разрыв мениска.
- Частичные повреждения и разрывы мышц, связок, сухожилий.
- Киста Бейкера.
Противопоказания для лазерной терапии
В настоящее время специалисты выделяют абсолютные и относительные противопоказания к процедуре. Лечение полностью противопоказано людям с низкой свертываемостью крови и нарушениями кроветворения. Не рекомендуется применять лазерную терапию при высокой температуре, во время беременности, при индивидуальной непереносимости лазерного излучения. Возможность проведения лазеротерапии врач-ортопед или невролог определяют в индивидуальном порядке с учетом всех факторов риска. Также к противопоказаниям можно отнести такие заболевания, как:
- сахарный диабет;
- онкология;
- болезни щитовидной железы;
- проблемы сердечно-сосудистой системы;
- инфекционные болезни в острой стадии;
- психические заболевания;
- хроническая почечная недостаточность;
- патологии крови.

Положительные стороны лазеротерапии
Процедура неинвазивна. Во время сеанса не происходит нарушения покровов кожи, ткани не повреждаются от нагрева.
Лазерный луч оказывает акупунктурную и биостимуляцию. Благоприятное воздействие на нервные окончания и нейроны нервов запускает регенерирующие механизмы, у пациентов наблюдается восстановление баланса центральной нервной системы.
Процедура лазерной терапии производит комплексный эффект:
- снимает спазм и болевой синдром;
- подавляет воспалительные процессы;
- улучшает метаболизм клеток и циркуляцию крови;
- усиливает процессы регенерации;
- активирует иммунитет;
- улучшает обменные функции организма;
- снимает напряжение.
Помимо этого, лечение лазеротерапией оказывает общеукрепляющее воздействие на весь организм и способствует восстановлению иммунитета.
Преимущества лазерной терапии в клинике «Движение» (СПб.
 )
)Специалисты клиники неврологии и ортопедии «Движение» придерживаются принципов доказательной медицины, поэтому применяют только эффективные и апробированные методы.
Процедура лазерной терапии в СПб. предоставляется во многих медицинских учреждениях. Но именно в нашей клинике вы сможете пройти полный спектр диагностики, качественное комплексное лечение, включающее лазеротерапию, по доступным ценам.
Для проведения этой процедуры мы используем высокотехнологичный многофункциональный аппарат последнего поколения MATRIX Universal 2, который способен настраиваться на индивидуальные биоритмы пациента, что существенно усиливает эффект лечения.
Что такое лазерная хирургия? | Стэнфордское здравоохранение
Что такое лазерная хирургия?
Лазерная хирургия — это вид хирургии, в котором для хирургических процедур используются специальные световые лучи вместо инструментов. LASER означает «усиление света за счет вынужденного излучения излучения».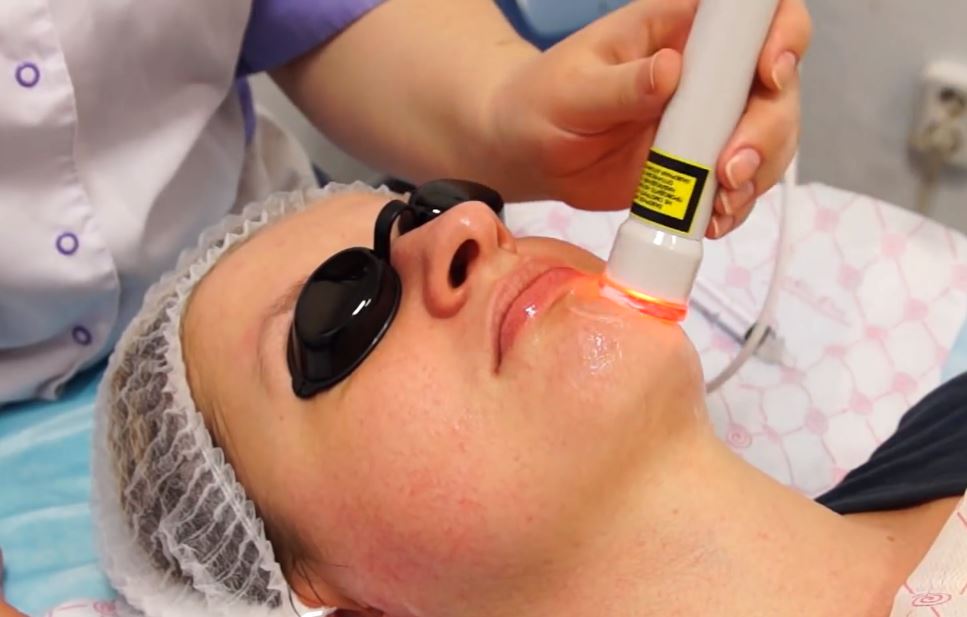 Лазеры были впервые разработаны в 1960 году.
Лазеры были впервые разработаны в 1960 году.
Новые модификации лазеров продолжают оказывать большое влияние на медицинскую и хирургическую практику. Значительная часть их воздействия была замечена при лечении различных кожных поражений и заболеваний.
В каких операциях используются лазеры?
Есть много показаний к применению лазеров в хирургии. Ниже приведены некоторые из наиболее распространенных показаний:
- Для удаления новообразований
- Для предотвращения кровопотери за счет закрытия мелких кровеносных сосудов
- Для герметизации лимфатических сосудов с целью уменьшения отека и уменьшения распространения опухолевых клеток
- Для лечения некоторых кожных заболеваний, в том числе для удаления или улучшения бородавок, родинок, татуировок, родинок, шрамов и морщин
Как лазеры используются во время онкологических операций?
Лазерная хирургия — это вид хирургии, при котором для выполнения хирургических процедур используются специальные световые лучи вместо инструментов, таких как скейплэйт.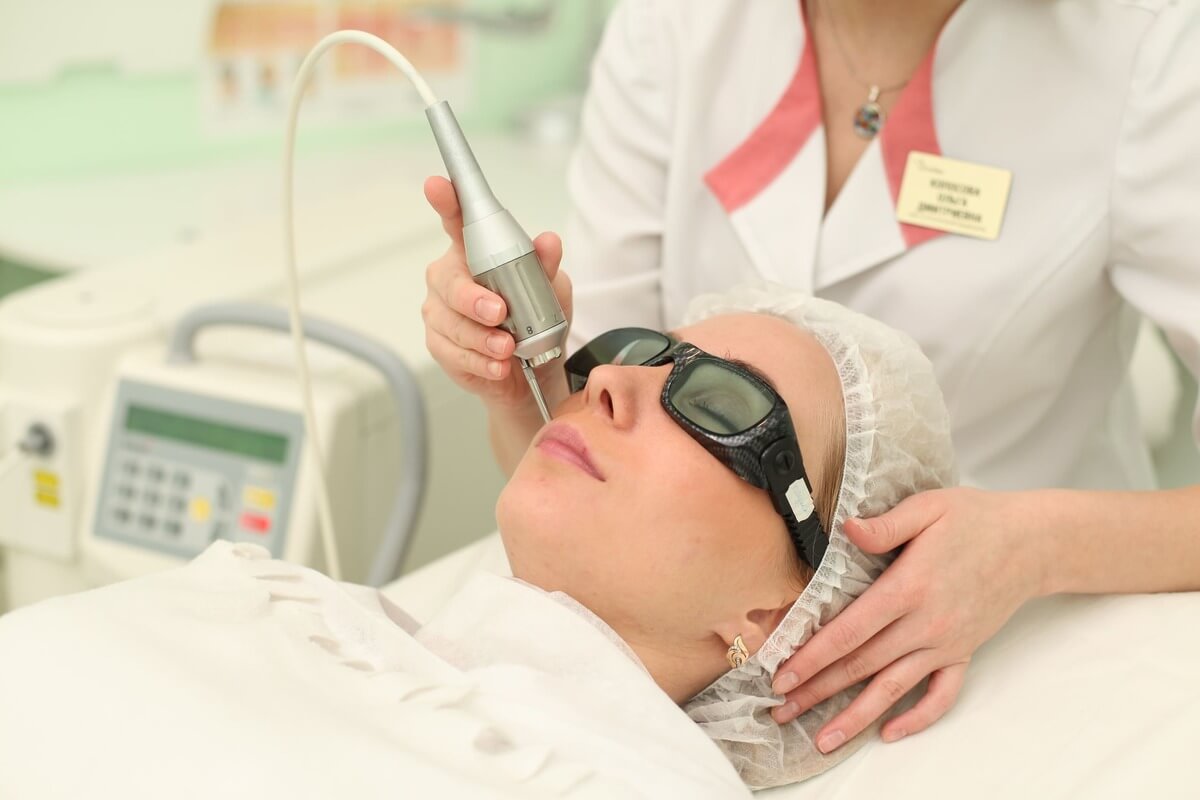 Существует несколько различных типов лазеров, каждый из которых обладает характеристиками, которые выполняют определенные функции во время операции. Лазерный свет может подаваться непрерывно или с перерывами и может использоваться с оптоволоконным кабелем для обработки участков тела, к которым часто трудно получить доступ. Ниже приведены некоторые из различных типов лазеров, используемых для лечения рака:
Существует несколько различных типов лазеров, каждый из которых обладает характеристиками, которые выполняют определенные функции во время операции. Лазерный свет может подаваться непрерывно или с перерывами и может использоваться с оптоволоконным кабелем для обработки участков тела, к которым часто трудно получить доступ. Ниже приведены некоторые из различных типов лазеров, используемых для лечения рака:
Лазеры на диоксиде углерода (CO 2 ) : Лазеры на диоксиде углерода (CO 2 ) могут удалять очень тонкий слой ткани с поверхности кожи, не удаляя более глубокие слои.Лазер CO 2 можно использовать для удаления раковых образований кожи и некоторых предраковых клеток.
Неодимовые: иттрий-алюминиево-гранатовые (Nd: YAG) лазеры: Неодим-иттрий-алюминиево-гранатовые (Nd: YAG) лазеры могут проникать глубже в ткани и вызывать быстрое свертывание крови. Лазерный свет может передаваться через оптические волокна, чтобы достичь менее доступных внутренних частей тела. Например, Nd: YAG-лазер можно использовать для лечения рака горла.
Например, Nd: YAG-лазер можно использовать для лечения рака горла.
Лазерная интерстициальная термотерапия (LITT): Лазерная интерстициальная термотерапия (LITT) использует лазеры для нагрева определенных участков тела.Лазеры направляются на области между органами (интерстициальные области), которые находятся рядом с опухолью. Тепло от лазера увеличивает температуру опухоли, сокращая, повреждая или разрушая раковые клетки.
Лазеры на аргоне: Лазеры на аргоне проходят только через поверхностные слои тканей, такие как кожа. Фотодинамическая терапия (PDT) использует свет аргонового лазера для активации химических веществ в раковых клетках.
Абляционная лазерная шлифовка | Условия и лечение
Процедура заключается в том, что к коже доставляется интенсивный световой поток, который удаляет внешние слои стареющей или поврежденной солнцем кожи.Кроме того, лазер стимулирует подлежащую кожу, что приводит к образованию коллагена и уменьшению морщин. По мере заживления кожи, обработанной лазером, после процедуры образуется новая кожа, которая становится более гладкой и упругой.
По мере заживления кожи, обработанной лазером, после процедуры образуется новая кожа, которая становится более гладкой и упругой.
Абляционные лазеры используются для лечения:
- Морщины от мелких до умеренных
- Пятна печени или пигментные пятна
- Неровный оттенок кожи
- Кожа, поврежденная солнцем
- Шрамы от прыщей или ветрянки
Важно отметить, что лазерная шлифовка не может удалить глубокие морщины, чрезмерную или дряблую кожу.Кроме того, эффекты не являются постоянными, потому что с возрастом у вас продолжают появляться морщины. Может потребоваться повторное лечение.
Препарат
Если вы подумываете о абляционной лазерной шлифовке, вы сначала встретитесь с дерматологом, чтобы обсудить свои косметические цели. Вы также обсудите свою историю болезни, включая предыдущие операции, настоящие и прошлые проблемы со здоровьем, лекарства, а также пищевые и травяные добавки, которые вы принимаете или принимали в какое-то время. Хирург-дерматолог осмотрит вашу кожу, чтобы определить, подходит ли вам абляционная лазерная шлифовка.
Хирург-дерматолог осмотрит вашу кожу, чтобы определить, подходит ли вам абляционная лазерная шлифовка.
Ваш дерматолог-хирург даст вам конкретные инструкции, которым необходимо следовать перед процедурой. Сюда могут входить:
- Примите противовирусное лекарство, чтобы предотвратить заражение вирусом герпеса (распространенный вирус, вызывающий герпес).
- Сведите к минимуму чрезмерное пребывание на солнце как до, так и после лазерной шлифовки. Слишком много солнца может вызвать необратимую неравномерную окраску кожи лица.
- В зависимости от объема процедуры назначьте день операции. В течение первых 24 часов после седации вы можете не чувствовать себя обычным образом. Попросите кого-нибудь отвезти вас домой после процедуры лазерной шлифовки.
Процедура
Абляционная лазерная шлифовка обычно выполняется в кабинете хирурга-дерматолога. Перед процедурой ваше лицо будет тщательно очищено. Обрабатываемые участки обезболивают местным анестетиком, чтобы уменьшить боль. Вам также могут дать успокаивающее средство, которое поможет вам расслабиться.
Вам также могут дать успокаивающее средство, которое поможет вам расслабиться.
Во время процедуры вы будете носить защитные очки для защиты глаз. Ваш врач будет натягивать вашу кожу во время действия лазера. Интенсивное тепло от лазера вызывает точно контролируемое повреждение небольшого целевого участка кожи. Это удаляет старую или поврежденную солнцем кожу и в то же время стимулирует рост здорового коллагена на ее месте.
Абляционная лазерная шлифовка обычно занимает от 30 минут до двух часов, в зависимости от используемой техники и размера обрабатываемой области.
Восстановление
После лазерной шлифовки на кожу накладывается мазь и повязка. Ваше лицо будет закрыто повязкой-маской на несколько дней.
Ваша кожа будет выглядеть и ощущаться как сильно обгоревшая. Она может быть сырой, мокнущей и иметь значительный дренаж в течение двух недель после лазерной шлифовки. Вас проинструктируют о том, как ухаживать за кожей во время начального процесса заживления. Важно не трогать и не царапать кожу, пока она заживает.
Важно не трогать и не царапать кожу, пока она заживает.
Вы можете испытывать боль, покалывание, жжение и зуд. Вы можете использовать обезболивающие и пакеты со льдом, чтобы облегчить боль.
Оставайтесь дома и избегайте физических нагрузок. Важно завершить курс лечения противовирусным препаратом, который вам прописал врач, чтобы снизить вероятность заражения. Вам нужно будет записаться на несколько приемов для последующего наблюдения, чтобы врач мог следить за вашим выздоровлением.
Обычно для полного заживления кожи требуется от двух до четырех недель. Примерно через две недели новая кожа вырастает и покрывает раны.Кожа может оставаться розовой и красной долгие месяцы после процедур; однако большинство пациентов могут использовать макияж, чтобы скрыть цвет кожи примерно через две недели.
Очень важно минимизировать чрезмерное воздействие прямых солнечных лучей и использовать надлежащую защиту от солнца после лазерной шлифовки. Слишком много солнца может вызвать необратимую неравномерную окраску кожи лица.
Хирургия лазерной коррекции зрения | Условия и лечение
Лазерный кератомилез на месте (LASIK) и фоторефрактивная кератэктомия (PRK) (PRK) — две наиболее распространенные процедуры лазерной рефракции.Они выполняются с помощью эксимерного лазера, лазера с компьютерным управлением, используемого хирургом для тонкой скульптуры роговицы для лучшей фокусировки. Лазер излучает ультрафиолетовый свет, который излучает импульсы высокой энергии длительностью всего миллиардные доли секунды.
Вылеченные состояния
Ряд проблем со зрением можно вылечить с помощью лазерной рефракционной хирургии, в том числе:
Близорукость: Также известный как миопия, близорукий глаз несколько длиннее обычного.Это заставляет световые лучи фокусироваться в точке перед сетчаткой, что приводит к нечеткой видимости удаленных объектов. Приблизительно 70 миллионов человек в Соединенных Штатах — каждый четвертый — страдают близорукостью в той или иной степени.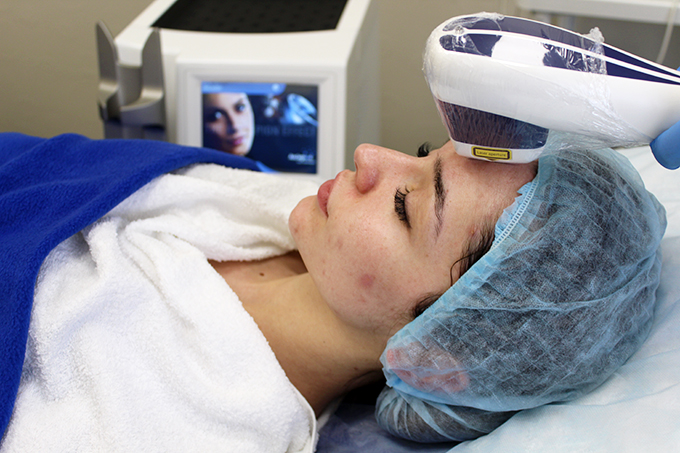
Дальнозоркость: Также известный как дальнозоркость, дальнозоркость короче обычного. Световые лучи нацелены на точку фокусировки за сетчаткой, вызывая размытие объектов, рассматриваемых с близкого расстояния.
Астигматизм: При астигматизме кривизна роговицы неравномерна, что приводит к искажению изображений и объектов на всех расстояниях, которые становятся размытыми.Это искажение особенно заметно после наступления темноты при ярком свете.
Preparation
Очень важно, чтобы у вас была вся доступная информация, которая поможет вам решить, подходит ли вам рефракционная лазерная хирургия. Мы предлагаем различные бесплатные образовательные предложения, чтобы помочь пациентам больше узнать о рефракционной хирургии, включая вечерние семинары, учебные материалы для пациентов и индивидуальные консультации. Решение о хирургическом вмешательстве следует принимать осторожно и без давления.
Перед проведением лазерной рефракционной хирургии у вас будет углубленная консультация и тщательное обследование у глазного врача, чтобы определить, подходите ли вы для лазерной хирургии.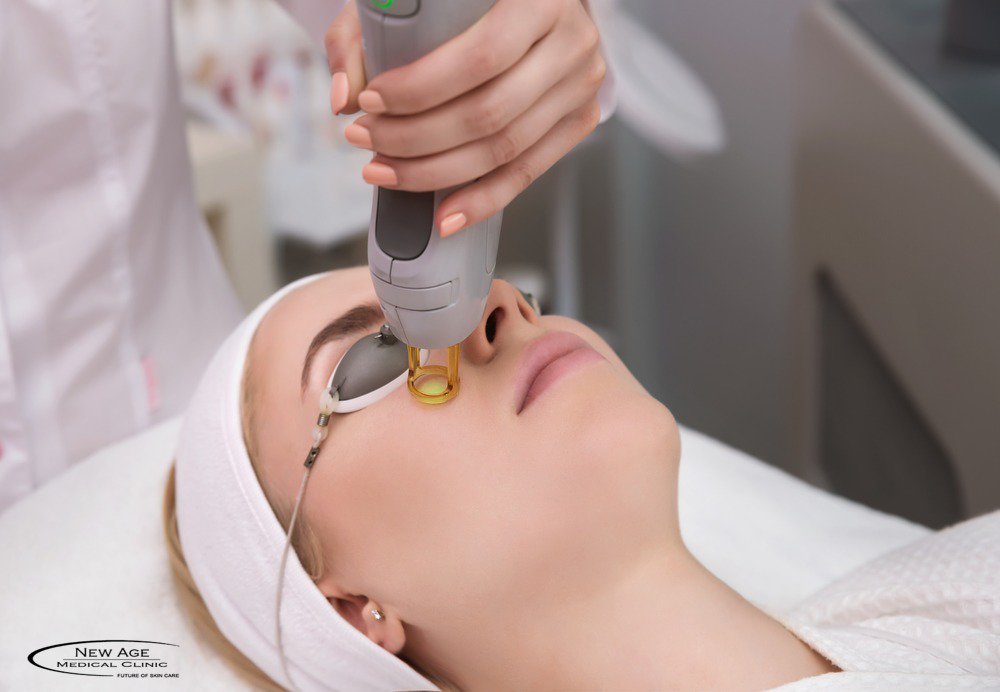 Как правило, мы предпочитаем, чтобы пациенты были в возрасте от 21 до 70 лет, у которых не было других серьезных проблем со зрением. Кроме того, ваш рецепт должен быть стабильным в течение как минимум двух лет. Другие рассматриваемые факторы включают здоровье ваших глаз, степень вашего нарушения зрения, ваш возраст, профессиональные потребности и образ жизни, цели и ожидания.
Как правило, мы предпочитаем, чтобы пациенты были в возрасте от 21 до 70 лет, у которых не было других серьезных проблем со зрением. Кроме того, ваш рецепт должен быть стабильным в течение как минимум двух лет. Другие рассматриваемые факторы включают здоровье ваших глаз, степень вашего нарушения зрения, ваш возраст, профессиональные потребности и образ жизни, цели и ожидания.
Во время вашего первого визита ваш врач проведет тщательное обследование зрения и запишет вашу полную историю болезни, включая информацию о ваших настоящих и прошлых состояниях глаз. Перед первым визитом, если вы носите контактные линзы, важно перестать их носить и перейти на постоянное ношение очков. Контактные линзы изменяют естественную форму вашей роговицы и могут повлиять на измерения, проводимые для определения того, сколько ткани роговицы необходимо удалить во время операции. Мы предоставим вам информацию о том, когда следует прекратить носить контактные линзы, до вашего первого визита.
Если вы имеете право на лазерную операцию, ваш врач обсудит различные доступные процедуры, их преимущества и недостатки, чтобы определить, какой вариант лучше всего соответствует вашим потребностям. Если вы не подходите для лазерной хирургии, ваш врач обсудит другие нехирургические варианты.
Если вы не подходите для лазерной хирургии, ваш врач обсудит другие нехирургические варианты.
Процедура
Лазерная рефракционная хирургия — это очень короткая амбулаторная процедура, которая обычно занимает менее 30 минут.
Первый шаг LASIK — создание тонкого гладкого лоскута, состоящего из самых поверхностных слоев роговицы.После того, как лоскут отшелушен, на роговицу под лоскутом наносится лазерная обработка, чтобы точно изменить форму роговицы по желаемому контуру. Наконец, заслонка возвращается в исходное положение. Очень важно, чтобы каждый шаг выполнялся с высокой степенью точности и безопасности, чтобы обеспечить наилучшие возможные результаты после LASIK.
В настоящее время существует два метода рассечения роговицы для создания лоскута LASIK: с использованием микрокератома, который был стандартным методом создания лоскута в течение ряда лет, и с использованием фемтосекундного лазера (IntraLase ™), который использует более новую технологию.
У вас будет индивидуальная консультация с одним из наших хирургов LASIK, чтобы обсудить различные варианты лечения LASIK и выбрать лучший вариант для вас. Во время консультации вы также узнаете, как подготовиться к выздоровлению и чего ожидать после операции.
Во время консультации вы также узнаете, как подготовиться к выздоровлению и чего ожидать после операции.
Лазерная хирургия | Фонд исследований глаукомы
Лазерные операции стали важными в лечении различных глазных проблем и заболеваний.Для лечения глаукомы используется несколько видов лазерной хирургии.
Тип лазерной хирургии будет зависеть от формы глаукомы и ее тяжести. Лазеры излучают сфокусированный луч света, который может вызвать очень небольшой ожог или отверстие в ткани глаза, в зависимости от силы луча. Лазерные операции проводятся амбулаторно в кабинете врача или в больничной клинике.
Во время лазерной операции глаз онемеет, поэтому боль практически отсутствует.Затем окулист подносит к глазу специальную линзу. Луч лазера направлен в глаз, и появляется яркий свет, похожий на вспышку фотоаппарата.
Ниже приведены наиболее распространенные лазерные операции для лечения глаукомы.
Селективная лазерная трабекулопластика (SLT)
Для лечения первичной открытоугольной глаукомы (ПОУГ).
SLT использует лазер, который работает на очень низких уровнях мощности. Он обрабатывает определенные клетки «выборочно», оставляя необработанные части трабекулярной сети нетронутыми.По этой причине можно безопасно повторить SLT.
SLT может быть альтернативой для тех, кто безуспешно лечился с помощью ALT или понижающих давление капель.
Аргонная лазерная трабекулопластика (ALT):
Для лечения первичной открытоугольной глаукомы (ПОУГ).
Лазерный луч открывает жидкостные каналы глаза, улучшая работу дренажной системы. Во многих случаях лекарства все равно потребуются.
Обычно в первую очередь обрабатывается половина каналов для жидкости.При необходимости другие жидкостные каналы можно обработать в другой раз в отдельном сеансе. Этот метод предотвращает чрезмерную коррекцию и снижает риск повышения давления после операции.
Этот метод предотвращает чрезмерную коррекцию и снижает риск повышения давления после операции.
Трабекулопластика с аргоновым лазером позволила успешно снизить глазное давление почти у 75% пациентов, прошедших лечение.
Лазерная периферическая иридотомия (LPI)
Для лечения узкоугольной и узкоугольной глаукомы.
Узкоугольная глаукома (также известная как закрытоугольная глаукома) возникает, когда угол между радужной оболочкой и роговицей глаза слишком мал.Это заставляет радужную оболочку блокировать отток жидкости, увеличивая внутреннее давление глаза. LPI делает небольшое отверстие в радужной оболочке, позволяя ей отступать от канала для жидкости и помогая стекать жидкости.
Лазерная циклофотокоагуляция
Альтернатива фильтрующей микрохирургии, которая обычно используется позже в алгоритме лечения. Можно использовать несколько различных типов лазеров, чтобы ограничить способность цилиарного тела производить жидкость и, таким образом, снизить глазное давление. Может потребоваться повторение процедуры для постоянного контроля глаукомы.
Может потребоваться повторение процедуры для постоянного контроля глаукомы.
Боль или дискомфорт при лазерной хирургии глаукомы
Имеется легкое покалывание, связанное с LPI и ALT. В лазерной хирургии YAG CP используется местный анестетик для онемения глаза. После того, как глаз онемел, боли и дискомфорта не должно быть почти или вообще не должно быть.
Долгосрочные преимущества лазерной хирургии глаукомы
Лазерные операции при глаукоме помогают снизить внутриглазное давление (ВГД) в глазу. Время, в течение которого ВГД остается ниже, зависит от типа лазерной хирургии, типа глаукомы, возраста, расы и многих других факторов.Некоторым людям может потребоваться повторная операция, чтобы лучше контролировать ВГД.
Лекарства после лазерной хирургии
В большинстве случаев для контроля и поддержания глазного давления по-прежнему необходимы лекарства. Однако операция может уменьшить количество необходимых лекарств.
Время восстановления
Как правило, пациенты могут вернуться к нормальной повседневной деятельности на следующий день после лазерной операции.
Процедура обычно проводится в офтальмологическом кабинете или офтальмологической клинике.Перед операцией ваш глаз будет заморожен лекарством. Ваш глаз может быть немного раздраженным, а ваше зрение слегка размытым после операции. После операции вам следует организовать поездку домой.
Риски лазерной хирургии
Как и любой другой вид хирургии, лазерная хирургия сопряжена с определенными рисками. Некоторые люди испытывают кратковременное повышение внутриглазного давления (ВГД) вскоре после операции. У других, которым требуется операция YAG CP (циклофото-коагуляция), существует риск того, что ВГД упадет слишком низко, чтобы поддерживать нормальный метаболизм и форму глаза.Использование лекарств от глаукомы до и после операции может помочь снизить этот риск.
Повышенный риск катаракты
Существует небольшой риск развития катаракты после некоторых видов лазерной хирургии глаукомы. Однако потенциальные преимущества операции обычно перевешивают любые риски.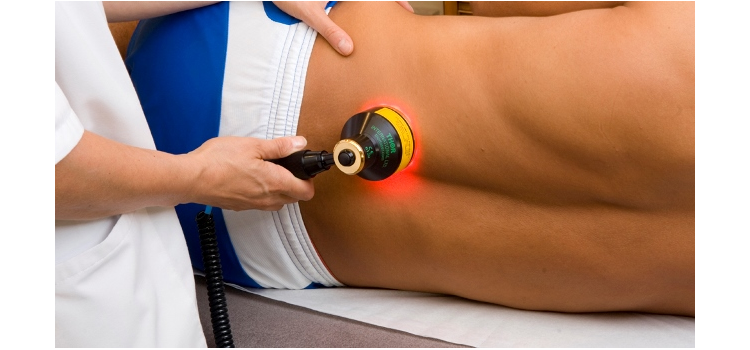
Существует распространенный миф о том, что лазеры можно использовать для удаления катаракты; это не так, за исключением экспериментальных исследований. После удаления катаракты с помощью обычной операции по рассечению часто остается внешняя мембрана капсулы хрусталика.Эта мембрана может медленно утолщаться и затемнять зрение, как и катаракта. Лазерная хирургия может открыть эту мембрану, помогая прояснить зрение без операции. Эта лазерная процедура называется капсулотомией.
Важно обсудить все ваши вопросы или опасения по поводу лазерной хирургии с вашим глазным врачом.
Применение лазера в хирургии
Реферат
В современной медицине лазеры все чаще используются для лечения различных патологий, поскольку возрастает интерес к менее инвазивным методам лечения.Физика, лежащая в основе лазеров, позволяет применять одни и те же базовые принципы к множеству типов тканей с небольшими модификациями системы. В каждой области медицины было изучено несколько лазерных систем. Термин «лазер» сочетался с «хирургическим вмешательством», «аблацией», «литотрипсией», «лечением рака», «удалением опухоли», «дерматологией», «омоложением кожи», «липолизом», «кардиологией», «фибрилляцией предсердий». (AF) »и« эпилепсия »во время отдельных поисков в базе данных PubMed. Были рассмотрены и включены оригинальные статьи, в которых изучалось применение лазерной энергии в этих условиях.Представлен обзор лазерной терапии. Лазерная энергия может быть безопасно и эффективно использована для литотрипсии, для лечения различных типов рака, для множества косметических и реконструктивных процедур, а также для удаления аномальных проводящих путей. Для каждого из этих условий лечение с помощью лазера сравнимо с лечением с помощью более традиционных методов и потенциально превосходит его.
Термин «лазер» сочетался с «хирургическим вмешательством», «аблацией», «литотрипсией», «лечением рака», «удалением опухоли», «дерматологией», «омоложением кожи», «липолизом», «кардиологией», «фибрилляцией предсердий». (AF) »и« эпилепсия »во время отдельных поисков в базе данных PubMed. Были рассмотрены и включены оригинальные статьи, в которых изучалось применение лазерной энергии в этих условиях.Представлен обзор лазерной терапии. Лазерная энергия может быть безопасно и эффективно использована для литотрипсии, для лечения различных типов рака, для множества косметических и реконструктивных процедур, а также для удаления аномальных проводящих путей. Для каждого из этих условий лечение с помощью лазера сравнимо с лечением с помощью более традиционных методов и потенциально превосходит его.
Ключевые слова: Лазеры, лазерная литотрипсия, лазерная терапия
Введение
В 1900 году Макс Планк обнаружил, что свет выделяется, переносится и поглощается в определенных количествах энергии, называемых квантами, и что это связано с частотой излучение и то, что он обнаружил как постоянную Планка (1). Вскоре после этого Эйнштейн опубликовал свою работу по квантовой теории, предполагая, что большинство атомов существует в основном энергетическом состоянии (E 0 ). Эти молекулы E 0 затем могут быть преобразованы на более высокие уровни энергии, когда к ним добавляется энергия, и при возвращении в свое основное состояние энергия высвобождается спонтанно в виде фотонов или электромагнитных (ЭМ) волн. Он также обнаружил, что когда фотон одной длины волны сталкивается с возбужденным атомом, два фотона высвобождаются одновременно и, следовательно, имеют равные частоты.Эта идея «вынужденного излучения» годы спустя была использована при создании лазеров (2).
Вскоре после этого Эйнштейн опубликовал свою работу по квантовой теории, предполагая, что большинство атомов существует в основном энергетическом состоянии (E 0 ). Эти молекулы E 0 затем могут быть преобразованы на более высокие уровни энергии, когда к ним добавляется энергия, и при возвращении в свое основное состояние энергия высвобождается спонтанно в виде фотонов или электромагнитных (ЭМ) волн. Он также обнаружил, что когда фотон одной длины волны сталкивается с возбужденным атомом, два фотона высвобождаются одновременно и, следовательно, имеют равные частоты.Эта идея «вынужденного излучения» годы спустя была использована при создании лазеров (2).
Теодор Майман в конечном итоге создал первый «лазер» (усиление света за счет вынужденного излучения), используя электрический источник для возбуждения твердого рубина (3). После изобретения этой закладки были быстро признаны ее многочисленные возможные показания в медицине. Поскольку было известно, что лазер CO 2 испускает концентрированный луч света, который легко поглощается водой, он стал использоваться для испарения тканей. Неодим: иттрий-алюминиево-гранатовый (Nd: YAG) лазер создавал коагуляционный некроз в тканях, а лазеры видимого света были полезны для достижения гемостаза (4) (). Со временем для создания новых лазеров использовалось несколько различных активных сред, что привело к их применению в широком спектре медицинских специальностей. Цель этого обзора — дать обзор физики, лежащей в основе лазерных систем, продемонстрировать, как одни и те же базовые принципы могут быть применены к различным типам тканей для достижения желаемого эффекта, и как это привело к широкому спектру клинических применений лазеров. .
Неодим: иттрий-алюминиево-гранатовый (Nd: YAG) лазер создавал коагуляционный некроз в тканях, а лазеры видимого света были полезны для достижения гемостаза (4) (). Со временем для создания новых лазеров использовалось несколько различных активных сред, что привело к их применению в широком спектре медицинских специальностей. Цель этого обзора — дать обзор физики, лежащей в основе лазерных систем, продемонстрировать, как одни и те же базовые принципы могут быть применены к различным типам тканей для достижения желаемого эффекта, и как это привело к широкому спектру клинических применений лазеров. .
Таблица 1
Различные лазеры, обычно используемые в медицине, а также длина волны, на которой они работают, их абсорбционные хромофоры и их клиническое применение
| Лазер | Длина волны (нм) | Абсорбционный хромофор | Применение||
|---|---|---|---|---|
| Ruby | 694 | Пигмент, гемоглобин | Дерматология, удаление татуировок | |
| Nd: YAG | 1,064 | Пигмент, белки 9025 9025 9025 2,940 | Вода | Хирургия |
| Диод | 630–980 | Пигмент, вода (диапазон) | НИЛИ, ФДТ, хирургия | |
| Аргон | , ФДТ, офтальмология, дерматология | |||
| CO 2 | 10,600 | Вода | Хирургия | |
| Краситель с накачкой | 504–690 | Пигмент | PDT, дерматология |
Физика лазера система), заключенная между двумя параллельными зеркалами, одно из которых частично отражает и частично передает.
 Среда возбуждается электрическим источником до тех пор, пока количество атомов в возбужденном состоянии не превысит количество атомов в основном состоянии (инверсия населенности). Когда лазерная среда активируется, она начинает спонтанно испускать возбужденные фотоны во всех направлениях. Однако небольшая часть этих фотонов едет вдоль центральной линии лазерной системы единообразно между зеркалами. Затем зеркала отражают эти фотоны, и процесс вынужденного излучения усиливается. Затем частично пропускающее зеркало позволяет испускать мощный когезионный пучок фотонов в виде лазерного излучения (5) ().
Среда возбуждается электрическим источником до тех пор, пока количество атомов в возбужденном состоянии не превысит количество атомов в основном состоянии (инверсия населенности). Когда лазерная среда активируется, она начинает спонтанно испускать возбужденные фотоны во всех направлениях. Однако небольшая часть этих фотонов едет вдоль центральной линии лазерной системы единообразно между зеркалами. Затем зеркала отражают эти фотоны, и процесс вынужденного излучения усиливается. Затем частично пропускающее зеркало позволяет испускать мощный когезионный пучок фотонов в виде лазерного излучения (5) ().Демонстрирует лазерную среду в основном состоянии (A) с последующим возбуждением атомов до более высоких уровней энергии (B) и переходом к вынужденному излучению (C) с генерацией лазерного луча в качестве конечного продукта (D).
Взаимодействие лазера с тканью
Эффект, который лазер оказывает на образец ткани, зависит как от свойств ткани, так и от лазера. Свойства ткани включают ее структуру, содержание воды, теплопроводность, теплоемкость, плотность и ее способность поглощать, рассеивать или отражать излучаемую энергию. Свойства лазера, которые играют роль, — это его мощность, плотность, энергосодержание и длина волны (6).
Свойства лазера, которые играют роль, — это его мощность, плотность, энергосодержание и длина волны (6).
Основные биологические мишени, с которыми имеют дело, по-разному поглощают свет, и их оптимальные спектры поглощения зависят от длины волны энергии падающих фотонов. Для лазеров видимого света и некоторых лазеров ближнего инфракрасного диапазона основными хромофорами (любым веществом, поглощающим свет) являются гемоглобин и меланин, тогда как для лазеров CO 2 единственным хромофором является вода.Чтобы добиться селективного фототермолиза (с использованием энергии при высоких пиковых мощностях и короткой длительности импульса для уничтожения только намеченной цели) без повреждения окружающей ткани, целевая ткань должна содержать хромофоры, которые поглощают определенную длину волны лазера, и эти хромофоры не должны быть обнаружены. в окружающих тканях (7).
Лазеры на CO 2 , Nd: YAG и аргоне — это лазеры, наиболее часто используемые в медицине и хирургии (). Лазер CO 2 имеет газообразный диоксид углерода в качестве среды и излучает энергию на длине волны 10 600 нм.Поскольку его хромофор, вода, присутствует повсюду, лазеры CO 2 не могут быть использованы для селективного фототермолиза, хотя они избирательны к тканям. Вся падающая энергия поглощается тканевой водой до определенной глубины, предотвращая более глубокое повреждение ткани. Лазеры CO 2 работают в невидимом инфракрасном диапазоне волн, поэтому для точного лечения требуется наводящий луч. Фокусировка лазера на ткани обеспечивает чрезвычайно высокую плотность мощности, что приводит к мгновенному испарению и абляции ткани.Поскольку интенсивность лазерного луча пропорциональна квадрату диаметра луча, обратная фокусировке луча, хирург может легко переключить лазер с режима разреза на объемное испарение или коагуляцию. Лазер CO 2 имеет несколько режимов луча, каждый из которых по-разному реагирует на ткань. Самый простой режим — это непрерывная волна (CW), в которой лазерный луч излучается, работает в течение определенного времени, а затем выключается.
Лазер CO 2 имеет газообразный диоксид углерода в качестве среды и излучает энергию на длине волны 10 600 нм.Поскольку его хромофор, вода, присутствует повсюду, лазеры CO 2 не могут быть использованы для селективного фототермолиза, хотя они избирательны к тканям. Вся падающая энергия поглощается тканевой водой до определенной глубины, предотвращая более глубокое повреждение ткани. Лазеры CO 2 работают в невидимом инфракрасном диапазоне волн, поэтому для точного лечения требуется наводящий луч. Фокусировка лазера на ткани обеспечивает чрезвычайно высокую плотность мощности, что приводит к мгновенному испарению и абляции ткани.Поскольку интенсивность лазерного луча пропорциональна квадрату диаметра луча, обратная фокусировке луча, хирург может легко переключить лазер с режима разреза на объемное испарение или коагуляцию. Лазер CO 2 имеет несколько режимов луча, каждый из которых по-разному реагирует на ткань. Самый простой режим — это непрерывная волна (CW), в которой лазерный луч излучается, работает в течение определенного времени, а затем выключается. Однако более современные лазеры являются квазинепрерывными (ультраимпульсными), что означает, что они производят короткие импульсы с высокой пиковой мощностью с очень длинными межимпульсными интервалами.Это имеет то преимущество, что позволяет делать более точные разрезы с минимальным выделением тепла, поскольку каждый доставляемый импульс короче времени, необходимого для охлаждения ткани-мишени (7).
Однако более современные лазеры являются квазинепрерывными (ультраимпульсными), что означает, что они производят короткие импульсы с высокой пиковой мощностью с очень длинными межимпульсными интервалами.Это имеет то преимущество, что позволяет делать более точные разрезы с минимальным выделением тепла, поскольку каждый доставляемый импульс короче времени, необходимого для охлаждения ткани-мишени (7).
Активная среда лазера Nd: YAG представляет собой одиночный кристаллический стержень YAG, покрытый ионами неодима. Длина волны света, излучаемого этой системой, которая определяется ионами неодима, составляет 1060 нм (5). Поскольку на этой длине волны отсутствуют ключевые тканевые хромофоры, взаимодействие Nd: YAG-лазера с тканью в значительной степени вызывает эффект рассеяния (8).Рассеяние приводит к отражению, которое препятствует формированию типичного узкого когезионного луча. Это снижает проникающую способность лазера, что приводит к более медленному нагреванию ткани (9). Это свойство Nd: YAG-лазера делает его идеальным для гемостаза и некроза опухолей, а также для многочисленных эндоскопических процедур в различных областях (6,10).
Ионные лазеры, такие как аргоновый и криптоновый лазер, работают аналогично газовым лазерам, за исключением того, что они ионизируют активную среду. Это возбуждает ионы вместо атомов, используя большой источник питания.Они могут работать как в импульсном, так и в непрерывном режимах и могут генерировать волны с длинами волн от 250 до 530 нм, причем два самых мощных луча находятся в синем (488 нм) и зеленом (514,5 нм) диапазонах спектра (6).
Клиническое применение лазеров
Поскольку постоянно ищут малоинвазивные методы лечения различных патологических процессов, использование лазеров становится все более популярным в современной медицине. Помимо практического применения в операционной, лазеры имеют широкий спектр применения в офтальмологии, литотрипсии, диагностике и лечении различных видов рака, а также в дерматологических и косметических процедурах.
Литотрипсия
Лазерная литотрипсия была широко распространенным методом фрагментации мочевых и желчных камней в течение последних нескольких десятилетий (11). Лазеры могут выполнять литотрипсию за счет фотоакустического / фотомеханического эффекта (лазерно-индуцированная ударно-волновая литотрипсия) или преимущественно фототермического эффекта. Из лазеров, обычно используемых в литотрипсии, импульсный лазер на красителе длительностью 1 мкс является наиболее популярным ударно-волновым лазером и широко изучался (12–14). Это устройство основано на возбуждении кумаринового красителя для получения монохроматического света, который фрагментирует камни (14).При длине волны 504 нм излучается зеленый свет, который в основном поглощается мочевыми камнями желтого цвета, что позволяет безопасно использовать его, не нанося значительного ущерба окружающим тканям (13). Когда камень поглощает энергию от лазера, возбужденные ионы, которые высвобождаются, образуют быстро расширяющееся и пульсирующее облако вокруг камня, создавая ударную волну, которая затем разбивает камень на фрагменты (15). Поскольку этот лазер неэффективен против неабсорбирующих бесцветных камней, например, состоящих из цистина, фотосенсибилизаторы (красители) успешно используются в качестве промывных жидкостей и абсорбентов для инициирования процесса фрагментации (16,17).
Лазеры могут выполнять литотрипсию за счет фотоакустического / фотомеханического эффекта (лазерно-индуцированная ударно-волновая литотрипсия) или преимущественно фототермического эффекта. Из лазеров, обычно используемых в литотрипсии, импульсный лазер на красителе длительностью 1 мкс является наиболее популярным ударно-волновым лазером и широко изучался (12–14). Это устройство основано на возбуждении кумаринового красителя для получения монохроматического света, который фрагментирует камни (14).При длине волны 504 нм излучается зеленый свет, который в основном поглощается мочевыми камнями желтого цвета, что позволяет безопасно использовать его, не нанося значительного ущерба окружающим тканям (13). Когда камень поглощает энергию от лазера, возбужденные ионы, которые высвобождаются, образуют быстро расширяющееся и пульсирующее облако вокруг камня, создавая ударную волну, которая затем разбивает камень на фрагменты (15). Поскольку этот лазер неэффективен против неабсорбирующих бесцветных камней, например, состоящих из цистина, фотосенсибилизаторы (красители) успешно используются в качестве промывных жидкостей и абсорбентов для инициирования процесса фрагментации (16,17). Nd: YAG-лазер с модуляцией добротности также выполняет литотрипсию с помощью этого механизма, но генерирует ударные волны большей силы (18).
Nd: YAG-лазер с модуляцией добротности также выполняет литотрипсию с помощью этого механизма, но генерирует ударные волны большей силы (18).
С другой стороны, длинноимпульсный гелиевый: YAG-лазер использует в основном фототермический механизм для фрагментации камней (19) (). Лазер излучает свет с длиной волны 2100 нм, который хорошо поглощается водой. Таким образом, в соответствующей среде жидкость поглощает энергию и в результате нагревается. Образуется облако пара, разделяющее воду и позволяющее оставшейся части лазерного света напрямую контактировать с поверхностью камня, просверливая в нем отверстия и приводя к его фрагментации (13).Исследование, проведенное Cimino et al. продемонстрировал, что лазерная литотрипсия Ho: YAG является более эффективной эндоскопической техникой для лечения камней мочеточника с более высокой скоростью дробления камней по сравнению с пневматической литотрипсией, а обзор, проведенный Тейхманом, пришел к выводу, что этот лазер безопасен, эффективен и работает так же хорошо. если не лучше, чем другие методы, и что он также может использоваться при желчных камнях (20,21).
если не лучше, чем другие методы, и что он также может использоваться при желчных камнях (20,21).
Демонстрирует лазер для литотрипсии Ho: YAG (A) и дерматологический лазер на неодиме: иттрий-алюминиевом гранате (Nd: YAG) (B).
Онкология
В настоящее время лазеры безопасно используются для лечения рака, возникающего в различных системах органов. Например, в нейрохирургии лазерная интерстициальная термотерапия (ЛИТТ) является предпочтительным вариантом лечения для пациентов, которые не являются идеальными кандидатами на хирургическое вмешательство (22). С момента своего появления в нейрохирургии лазеры становятся все более безопасными в использовании и успешно применяются для лечения неоперабельных глиом, а также твердых и геморрагических опухолей, таких как мениниомы, опухоли глубокого основания черепа или опухоли глубоко в желудочках (10 , 23).Методы абляции слизистой оболочки с использованием лазеров в настоящее время широко и успешно используются для лечения поверхностного рака желудочно-кишечного тракта, включая ранний рак желудка, поверхностный рак пищевода, колоректальную аденому и пищевод Барретта высокой степени злокачественности (24). Более того, фотодинамическая терапия (ФДТ) с использованием лазеров также оказалась эффективным методом лечения определенных типов поражений рака легких (25).
Более того, фотодинамическая терапия (ФДТ) с использованием лазеров также оказалась эффективным методом лечения определенных типов поражений рака легких (25).
Прямая лазерная абляция используется для прямого разрушения раковых клеток за счет фотохимических, фотомеханических и фототермических эффектов.Происходящие фотохимические реакции в конечном итоге образуют токсические радикалы, которые приводят к гибели тканей, фотомеханические реакции вызывают стресс в ткани и приводят к ее фрагментации, а фототермические реакции вызывают нагревание и коагуляцию, которые вызывают гибель клеток (26).
Чтобы улучшить этот процесс и более точно воздействовать на желаемые опухолевые клетки, ФДТ была разработана почти столетие назад и с тех пор приобрела большую популярность. Этот метод лечения включает введение фотосенсибилизирующего препарата с последующим освещением целевой области видимым светом, соответствующим длине волны поглощения фотосенсибилизирующего препарата (27).Фотосенсибилизатор, который затем активируется, сначала формирует возбужденное синглетное состояние, а затем переходит в триплетное состояние, которое в присутствии кислорода формирует активные формы кислорода, деструктивные для неопластических клеток (28). С другой стороны, селективная фототермическая терапия использует локализованный светопоглощающий краситель для усиления лазерно-индуцированного разрушения опухолевых клеток (29).
С другой стороны, селективная фототермическая терапия использует локализованный светопоглощающий краситель для усиления лазерно-индуцированного разрушения опухолевых клеток (29).
Эстетическая и реконструктивная хирургия
Уникальная способность лазеров воздействовать на определенные структуры и слои тканей делает их мощным инструментом в косметической и реконструктивной хирургии.Лазерная шлифовка является основным инструментом, используемым для лечения старения в современной медицине, поскольку, как известно, индукция образования нового коллагена снижает эффекты фотостарения (30). Оригинальные методы шлифовки кожи включали использование абляционных лазерных систем CO 2 и Er: YAG для нацеливания на определенную часть дермы. Однако, поскольку эти системы также удаляют значительное количество эпидермиса, они приводят к более длительному выздоровлению и усилению побочных эффектов, таких как инфекции и эритема.Для решения этих проблем впоследствии были разработаны неабляционные лазеры, такие как интенсивный импульсный свет, Nd: YAG, диодные и Er: стеклянные лазеры, которые в основном излучают инфракрасный свет (). Цель этих систем — воздействовать на воду в дерме, которая в процессе нагревает коллаген и вызывает ремоделирование. Поскольку существует система, которая одновременно охлаждает эпидермис, не происходит испарения тканей и не образуется внешних ран. Совсем недавно фракционная лазерная шлифовка стала основой шлифовки кожи.Используя фракционированные лазеры, тонкие пучки высокоэнергетического света используются для создания небольших зон термического повреждения («микроскопические термические зоны») и одновременной обработки только части кожи (31).
Цель этих систем — воздействовать на воду в дерме, которая в процессе нагревает коллаген и вызывает ремоделирование. Поскольку существует система, которая одновременно охлаждает эпидермис, не происходит испарения тканей и не образуется внешних ран. Совсем недавно фракционная лазерная шлифовка стала основой шлифовки кожи.Используя фракционированные лазеры, тонкие пучки высокоэнергетического света используются для создания небольших зон термического повреждения («микроскопические термические зоны») и одновременной обработки только части кожи (31).
Лазерный липолиз, при котором используется оптическое волокно, вставленное в канюлю диаметром 1 мм, также становится все более популярной процедурой в косметической хирургии. Из-за небольшого размера канюли требуется меньший разрез, что приводит к меньшему кровотечению и образованию рубцов. Из всех лазеров, доступных для медицинских целей, лазеры с длиной волны 920 нм имеют наименьший коэффициент поглощения в жировой ткани, поэтому они проникают в более глубокие слои ткани. Те, у кого длина волны находится в диапазоне 1320–1 444 нм, имеют наибольший коэффициент поглощения в жире, что вызывает меньшую глубину проникновения и позволяет обрабатывать такие ткани поверхностно. Лазер Nd: YAG (1064 нм) — это система, которая наиболее широко используется в лазерном липолизе, поскольку коэффициент поглощения жировой тканью на этой длине волны обеспечивает хорошую глубину проникновения со средним поглощением, вызывая лишь умеренное повышение температуры и, следовательно, меньшее повреждение тканей. (32). Кроме того, коагуляция мелких кровеносных сосудов лазерным светом на этой длине волны приводит к значительно меньшей кровопотере во время процедуры (33).Abdelaal и Aboelatta смогли продемонстрировать значительное снижение кровопотери (54%) с помощью лазерной липосакции по сравнению с традиционными методами (34). Кроме того, обзор, проведенный Mordon and Plot, пришел к выводу, что лазерный липолиз дает более ровные результаты для кожи (35).
Те, у кого длина волны находится в диапазоне 1320–1 444 нм, имеют наибольший коэффициент поглощения в жире, что вызывает меньшую глубину проникновения и позволяет обрабатывать такие ткани поверхностно. Лазер Nd: YAG (1064 нм) — это система, которая наиболее широко используется в лазерном липолизе, поскольку коэффициент поглощения жировой тканью на этой длине волны обеспечивает хорошую глубину проникновения со средним поглощением, вызывая лишь умеренное повышение температуры и, следовательно, меньшее повреждение тканей. (32). Кроме того, коагуляция мелких кровеносных сосудов лазерным светом на этой длине волны приводит к значительно меньшей кровопотере во время процедуры (33).Abdelaal и Aboelatta смогли продемонстрировать значительное снижение кровопотери (54%) с помощью лазерной липосакции по сравнению с традиционными методами (34). Кроме того, обзор, проведенный Mordon and Plot, пришел к выводу, что лазерный липолиз дает более ровные результаты для кожи (35).
Наконец, способность лазеров избирательно воздействовать на патологическую сосудистую сеть делает их идеальным источником для лечения сосудистых дефектов, таких как винные пятна (36). До использования лазеров у пациентов не было большого количества вариантов лечения этих типов аномалий.Однако в настоящее время для этой цели используются лазеры, которые преимущественно поглощаются гемоглобином, а не меланином, при этом не травмируя эпидермис (37). Совсем недавно были также представлены лазеры с более длинными волнами и, следовательно, возможность более глубокого проникновения в ткани (38).
До использования лазеров у пациентов не было большого количества вариантов лечения этих типов аномалий.Однако в настоящее время для этой цели используются лазеры, которые преимущественно поглощаются гемоглобином, а не меланином, при этом не травмируя эпидермис (37). Совсем недавно были также представлены лазеры с более длинными волнами и, следовательно, возможность более глубокого проникновения в ткани (38).
Абляция проводящих путей
После того, как было обнаружено, что легочные вены (ЛВ) являются важным источником эктопических сокращений, которые приводят к пароксизмам фибрилляции предсердий (ФП), разработка устройств катетерной абляции была вдохновлена для периферической изоляции ЛВ. (ПВИ) (39).Сегодня лазерный баллонный катетер является одной из эндоскопических систем абляции (EAS), обычно используемых для лечения ФП. Устройство состоит из катетера с эластичным баллоном на конце, который непрерывно промывается оксидом дейтерия. Катетер вводится в левое предсердие, а затем в стержень катетера вводится эндоскоп, что позволяет непосредственно визуализировать цель абляции внутри сердца. Абляция выполняется с помощью диодного лазера с длиной волны 980 нм, который размещен в центральном просвете, излучающего лазерную энергию перпендикулярно стержню катетера, охватывающего дугу под углом 30 ° ° и обеспечивающего круговую абляцию вокруг каждой ЛВ.Лазер на этой длине волны не поглощается оксидом дейтерия. В результате он проникает в ткани за пределы эндотелия, где поглощается молекулами воды, что приводит к нагреванию и коагуляционному некрозу. Доставляемую энергию можно титровать, изменяя мощность (5,5–12 Вт) в наборе заранее определенных уровней (40). Уровни энергии изменяются в зависимости от того, на какую сердечную стенку воздействуют (41). Лазер Nd: YAG — еще одна лазерная система, которая обычно используется для этой цели (42). Многоцентровое исследование, проведенное Metzner et al. продемонстрировал значительный процент успеха ПВИ с использованием EAS и предположил, что показатель успеха в течение 1 года сопоставим с традиционными методами ПВИ (около 63%) (43).
Абляция выполняется с помощью диодного лазера с длиной волны 980 нм, который размещен в центральном просвете, излучающего лазерную энергию перпендикулярно стержню катетера, охватывающего дугу под углом 30 ° ° и обеспечивающего круговую абляцию вокруг каждой ЛВ.Лазер на этой длине волны не поглощается оксидом дейтерия. В результате он проникает в ткани за пределы эндотелия, где поглощается молекулами воды, что приводит к нагреванию и коагуляционному некрозу. Доставляемую энергию можно титровать, изменяя мощность (5,5–12 Вт) в наборе заранее определенных уровней (40). Уровни энергии изменяются в зависимости от того, на какую сердечную стенку воздействуют (41). Лазер Nd: YAG — еще одна лазерная система, которая обычно используется для этой цели (42). Многоцентровое исследование, проведенное Metzner et al. продемонстрировал значительный процент успеха ПВИ с использованием EAS и предположил, что показатель успеха в течение 1 года сопоставим с традиционными методами ПВИ (около 63%) (43).
Чтобы успешно привести к полной блокаде проводимости, в сердце должно быть создано полностью трансмуральное поражение. Melby et al. продемонстрировал, что электрические импульсы, как стимуляция, так и AF, все еще могут распространяться даже через очень узкие промежутки (≥1 мм) в линии абляции (44). При сравнении эффектов различных уровней энергии исследования показали, что использование более высоких уровней энергии приводит к более высокой частоте ПВИ с более низкой частотой рецидивов ФП и без ущерба для профиля безопасности (45,46).
В неврологической хирургии термическая терапия с применением лазера под контролем МРТ (MRgLITT) обычно используется для лечения рефрактерной эпилепсии либо как средство удаления эпилептических очагов, либо как инструмент отсоединения. MRgLITT сочетает в себе диодный лазер (980 нм) с технологией визуализации для предоставления интраоперационной информации, необходимой для контроля количества доставляемой энергии (47,48).
Обзор, проведенный Bandt et al. продемонстрировал успешное использование лазерной абляции для лечения рефрактерной эпилепсии различного очагового происхождения, включая мезиальную височную эпилепсию, кортикальную дисплазию, неокортикальный очаг после инсульта, энцефалоцеле, перивентрикулярную узловую гетеротопию и гамартомы гипоталамуса (48).В дополнение к резективным методам лечения эпилепсии существуют различные стратегии лечения, которые отделяют эпилептогенный мозг от неэпилептогенного мозга с помощью мозолистого тела или полусфертомии. Calistro et al. продемонстрировал успешное эндоскопическое отключение гамартом гипоталамуса с использованием тулиевого лазера с роботизированной системой, а Choudhri et al. успешно продемонстрировал использование углекислотного лазера для мозолистого тела у детей (49,50).
Фракционное лазерное лечение | DermNet NZ
Автор: Ванесса Нган, штатный писатель, 2007 г. Обновлено главным редактором Hon A / Prof Amanda Oakley, июль 2015 г.
Что такое фракционное лазерное лечение?
Фракционное лазерное лечение — это неинвазивное лечение, при котором используется устройство для доставки лазерного луча, разделенного на тысячи микроскопических зон лечения, которые воздействуют на часть кожи за раз, аналогично фотографическому изображению, которое улучшается или изменяется пиксель за пикселем. .
Фракционное лазерное лечение ликвидировало разрыв между абляционными и неабляционными лазерными методами, используемыми для лечения поврежденной солнцем и стареющей кожи. В то время как абляционное лазерное лечение воздействует в основном на эпидермис (поверхностные клетки кожи), а неабляционное лечение работает только на дермальный коллаген (средний слой кожи), фракционное лазерное лечение действует как на эпидермальный, так и на дермальный слои кожи.
Первым выпущенным на рынок фракционным лазером было устройство Fraxel® [Reliant Technologies теперь Solta], которое излучает неабляционную волну с длиной волны 1550 нм.В настоящее время доступно несколько аппаратов, использующих фракционную технологию на основе эрбия: лазеры YAG для поверхностного лечения и лазеры CO 2 для более глубоких абляционных процедур (например, Fraxel Repair [Solta Medical], Active и Deep FX [Lumenis], Quadralase [Candela] ] и Pearl Fractional [Cutera]).
Что такое фракционное лазерное лечение?
Фракционное лазерное лечение используется для лечения:
Хотя фракционное лазерное лечение рекомендовано при лечении нарушений пигментации, таких как меланодермия, само лечение может привести к поствоспалительной пигментации.
Фракционное лазерное лечение можно использовать на любой части тела, но оно особенно полезно на шее, груди и руках по сравнению с традиционными методами абляции.
Фракционное лазерное лечение также может быть полезным при пойкилодермии Civatte и растяжках.
Фракционное лазерное лечение можно использовать для всех типов кожи и пациентов, но методы различаются в зависимости от возраста пациента, типа кожи, воздействия солнца и местоположения тела. Фракционное лазерное лечение можно сочетать с хирургическим вмешательством и другими видами лечения кожи.
Как работает фракционное лазерное лечение?
Чтобы понять, как работает фракционное лазерное лечение, необходимо базовое понимание структуры кожи. Вкратце, кожа состоит из 3 слоев: эпидермиса (самый верхний слой), дермы (средний слой) и подкожного слоя (нижний жировой слой). Эпидермис содержит клетки, вырабатывающие пигмент, называемые меланоцитами, которые отвечают за окраску кожи. Дерма состоит из волокон коллагена и эластина, которые придают коже прочность, упругость, эластичность и гибкость (щелкните здесь, чтобы получить подробную информацию о структуре кожи).
По мере старения тела внешний вид и характеристики кожи меняются. Эпидермис становится тоньше, пятна становятся более заметными, а коллаген в дерме постепенно теряется, что способствует формированию мимических линий, дряблой кожи и морщин.
Фракционное лазерное лечение воздействует как на эпидермис, так и на дерму. Это достигается путем подачи лазерного луча, который разделен на тысячи крошечных, но глубоких лечебных столбиков в кожу. Их называют зонами микротермической обработки (ЗТЗ).Внутри каждого MTZ старые пигментированные клетки эпидермиса удаляются, и проникновение коллагена в дерму вызывает реакцию, которая приводит к ремоделированию коллагена и образованию нового коллагена. Используя MTZ, лазер нацеливается и интенсивно воздействует на зону, в то время как окружающие здоровые ткани остаются нетронутыми и неповрежденными, и помогает залечить рану. Это фракционное лечение приводит к более быстрому процессу заживления, чем если бы все ткани в области лечения были подвергнуты воздействию лазера.
Что включает в себя фракционное лазерное лечение?
Ниже приводится краткое описание процедуры Fraxel®:
Предварительная оценка / подготовка к лечению
- Определите проблемные области и настройте схему лечения, нацеленную на области, требующие коррекции.
- Сделайте фотографии перед обработкой.
- Пациентам с более темной кожей или проблемами пигментации может потребоваться предварительная обработка отбеливающим кремом (например, гидрохиноном) или химический пилинг.
- Рассмотреть возможность применения ацикловира или валацикловира для профилактики инфекций простого герпеса (герпеса)
- Пациенту необходимо удалить все украшения и макияж. Перед обработкой вымойте лицо водой с мылом.
- На обрабатываемую область наносится обезболивающий крем. Для полного действия анестетика требуется около 45-60 минут.
- Анестезирующий крем удаляется, а затем на обрабатываемую область наносится скользящий гель, который помогает лазеру нанести ровный точечный рисунок MTZ.
Применение фракционного лазера
- Гель для скольжения действует как контактная смазка для роботизированного наконечника, скользящего по поверхности кожи.
- Время лечения будет зависеть от обрабатываемых участков, но полное лицо займет около 30 минут.
- Боль, связанная с процедурой, зависит от энергии, подводимой к месту лечения.Очень важно использовать сильный обезболивающий крем, поставляемый с лазером Fraxel.
- Охлаждающее устройство, называемое Zimmer ™, используется для уменьшения дискомфорта во время процедуры.
Последующая обработка и восстановление
- Гель для скольжения смывается после обработки.
- Пациенты могут испытывать легкое ощущение солнечного ожога примерно в течение часа после процедуры.
- Отек обычно минимален и должен исчезнуть через 2–3 дня.
- Кожа будет иметь розоватый оттенок в течение 3–5 дней.
- В течение 24 часов образуется новая эпидермальная кожа, и кожа приобретает бронзовый цвет, который сохраняется в течение 3–14 дней. Также может происходить шелушение кожи, поскольку новая кожа заменяет омертвевшие кожные ткани, которые можно обработать увлажняющим кремом.
- Пилинг кожи может быть выражен после абляционной терапии, когда кожу следует осторожно удалить водопроводной водой, вазелином и марлей один или два раза в день.
- Во время фазы заживления и в течение нескольких месяцев после лечения рекомендуется защищать обрабатываемую область с помощью увлажняющего солнцезащитного крема с SPF не менее 50+.Также следует использовать защитную одежду и шляпы с широкими полями, чтобы защитить кожу от воздействия солнечных лучей.
Требуется от четырех до пяти процедур с Fraxel®, в зависимости от используемого уровня энергии и состояния обработанной кожи. Они разделены на один месяц. Результаты не мгновенные и медленно прогрессируют, с оптимальным улучшением, видимым в течение трех-четырех месяцев. Эти временные рамки и схема лечения позволяют полностью заживить и заменить поврежденную ткань новым коллагеном и эластином, а также обеспечить рост жизнеспособных и здоровых клеток кожи.
Лазеры для абляционной фракционной шлифовки более агрессивны, чем неабляционные аппараты, поэтому восстановление занимает немного больше времени.
Каковы побочные эффекты и осложнения фракционного лазерного лечения?
Фракционное лазерное лечение, по-видимому, хорошо переносится большинством пациентов. Бритье или наносить минеральную косметику можно вскоре после лечения. В большинстве случаев пациенты могут вернуться к работе сразу после лечения или на следующий день, в зависимости от состояния их кожи и лечения.
Некоторые из побочных эффектов и осложнений, которые могут возникнуть после агрессивного или абляционного фракционного лазерного лечения, особенно на коже шеи, включают:
- Чрезмерное шелушение (шелушение, шелушение) и образование корок.
- Отек на срок до одной недели после лечения — с этим можно справиться, прикладывая пакет со льдом с 10-минутными интервалами в течение первых 24 часов.
- Поствоспалительная пигментация — чаще встречается у пациентов с меланодермией или поствоспалительной гиперпигментацией в анамнезе (чаще встречается у пациентов с более темным типом кожи)
- Акнеформные высыпания, простой герпес, бактериальные инфекции и кандидозные инфекции
- Контактный дерматит
Лазерная хирургия глаза и хирургия хрусталика
Операция по улучшению зрения называется рефракционной хирургией или коррекцией зрения.Есть 2 разных типа: лазерная коррекция зрения и хирургия хрусталика.
Оба типа операций могут снизить зависимость от очков или контактных линз. Исследования показывают, что оба они безопасны и эффективны.
Какой тип рефракционной хирургии подойдет вам лучше всего, зависит от ряда факторов, в том числе от вашего зрения, здоровья глаз, возраста, бюджета и образа жизни.
Ваш хирург осмотрит ваши глаза, оценит ваши потребности и поможет выбрать лучший вариант для вас.
При оценке рисков и преимуществ рефракционной хирургии имейте в виду, что ношение контактных линз также сопряжено с некоторыми рисками для здоровья глаз.
Подробнее о безопасности контактных линз.
Рефракционная хирургия недоступна в NHS для людей, которые просто хотят улучшить свое зрение.
Большинство людей делают это в частной клинике. Стоимость зависит от типа операции.
Лазерная хирургия глаза
Что это?
Лазерная хирургия глаза, или лазерная коррекция зрения, предполагает использование лазеров для изменения формы передней поверхности (роговицы) ваших глаз, чтобы вы могли лучше фокусироваться.Может исправить близорукость, дальнозоркость и астигматизм.
Кому подходит?
Лазерная хирургия глаза подходит для большинства людей старше 18 лет. В идеале рецепт на глаз должен оставаться более или менее неизменным в течение примерно 2 лет. Операция на хрусталике может быть более подходящей, если у вас есть рецепт на очки или в более позднем возрасте.
Что это значит?
Существует 3 основных вида лазерной хирургии глаза: LASIK, SMILE и поверхностное лазерное лечение.
- LASIK — это делается с помощью 2 лазеров, один для открытия тонкого лоскута на поверхности роговицы, а другой для изменения формы роговицы под ней.Затем защитный клапан снова разглаживается и остается на месте без швов.
- SMILE — хирург изменяет форму вашей роговицы с помощью небольшого самоуплотняющегося отверстия.
- Поверхностное лазерное лечение (PRK, LASEK и TransPRK) — прозрачная кожа, покрывающая роговицу, удаляется, чтобы хирург мог изменить форму вашей роговицы с помощью лазера. Затем кожа естественным образом отрастает.
Все 3 вида лазерной коррекции зрения дают схожие результаты. Хирург обсудит с вами возможные варианты и поможет выбрать наиболее подходящий для вас.
Есть ли риски?
Примерно 1 из 10 человек, перенесших лазерную операцию на глазах, нуждаются в дополнительных операциях для получения наилучших результатов. Обычно за это не взимается дополнительная плата.
Общие побочные эффекты включают:
- Легкий, твердый дискомфорт — с этим могут помочь искусственные слезы, и ваши глаза обычно снова будут чувствовать себя комфортно примерно через 3-6 месяцев
- Нарушения зрения (например, блики от встречных фар при вождении в ночное время) — обычно это разрешается или поддается лечению.
Хирургия хрусталика
Существует 2 основных типа хирургии хрусталика: операция на факичных интраокулярных линзах (PIOL) и замена рефракционной линзы (RLE).
Имплантация факичных интраокулярных линз (PIOL)
С помощью PIOL искусственные линзы помещаются в глаза без удаления ваших собственных естественных линз. Это немного похоже на надевание контактных линз на глаза.
Поскольку линза находится внутри вашего глаза, вы можете делать то, что обычно не можете делать с контактными линзами, например плавать или заниматься водными видами спорта.
Кому подходит?
PIOL может быть хорошим вариантом для молодых людей, которые не могут пройти лазерную операцию на глазах, возможно, из-за того, что у них слишком много рецептов или высокая степень астигматизма. В более зрелом возрасте RLE может быть лучшей альтернативой.
Что включает в себя PIOL?
Хирург делает небольшой надрез на поверхности вашего глаза и вставляет через него линзу. Никаких швов не требуется.
Есть ли риски?
Ваш хирург обсудит с вами любые побочные эффекты и риски, прежде чем вы приступите к операции.
Некоторое нарушение зрения после ИПОЛ — нормально, но оно должно постепенно исчезнуть. Слепки от встречных фар во время ночного вождения — обычное дело.
Некоторое время может ощущаться дискомфорт на поверхности глаза. У вас также могут быть красные пятна на белке глаза в течение нескольких недель.
Серьезные осложнения случаются редко, и, если у вас есть проблемы после операции, их обычно можно исправить. Катаракта (когда линзы в глазах становятся мутными) может развиться в более раннем возрасте после ИПОЛ.
Замена рефракционной линзы (RLE)
RLE в основном аналогична хирургии катаракты. Естественный хрусталик вашего глаза удаляется и заменяется новым, искусственным.
Кому подходит?
RLE может быть хорошим вариантом, если вы старше и не подходите для лазерной хирургии глаза, возможно, потому, что у вас слишком много рецептов на глаза или у вас начинается катаракта.
Что включает в себя RLE?
Существует 2 типа искусственных хрусталиков, используемых для RLE: монофокальные и мультифокальные.
- Monofocal — они улучшают ваше зрение вдаль, но вам все равно придется носить очки для работы вблизи.
- Multifocal — они обеспечивают четкое зрение вдаль, среднее и ближнее, но около 1% людей не могут привыкнуть к ним и выбирают другую операцию по замене линз.
Есть ли риски?
У большинства людей появляются побочные эффекты со зрением и дискомфорт в течение недель или месяцев после операции, но они должны постепенно исчезнуть.
Серьезные осложнения после RLE чаще встречаются, чем после лазерной хирургии глаза или операции PIOL. Примерно у 1 из 500 человек наблюдается значительная потеря зрения после RLE.
Ваш хирург может рассказать вам больше о рисках, прежде чем вы приступите к операции.
См. Дополнительную информацию о лазерной хирургии глаза в Королевском колледже офтальмологов.
Последняя проверка страницы: 21 апреля 2020 г.
.
Срок следующего рассмотрения: 21 апреля 2023 г.




